Как определить группу крови ребенка по группе крови родителей?
 Рождение ребенка - всегда долгожданный и загадочный процесс. Еще до того, как он появится на свет, будущая мама уже желает знать на кого он будет похож, какого цвета у него глаза, волосы. Также довольно часто маму интересует вопрос, касающийся того, какая группа крови будет у ребенка и как ее определить по группе крови его родителей.
Рождение ребенка - всегда долгожданный и загадочный процесс. Еще до того, как он появится на свет, будущая мама уже желает знать на кого он будет похож, какого цвета у него глаза, волосы. Также довольно часто маму интересует вопрос, касающийся того, какая группа крови будет у ребенка и как ее определить по группе крови его родителей.
Группа крови человека определяется наличием или отсутствием специальных соединений - антигенов. Их принято обозначать буквами латинского алфавита (А и В). В зависимости от отсутствия или наличия их было выделено 4 группы крови. На самом деле не так давно ученые установили, что их гораздо больше. Однако до сих пор, так называемая система АВ0, используется при переливании крови. Согласно ей, группы крови определяются так:
- I (0) – характерно отсутствие антигенов А и В;
- II (А) – характерно наличие антигена А;
- III (А) – устанавливается при наличии антигенов В;
- IV (АВ) – устанавливается при наличии антигенов А и В.
Для определения группы крови ребенка по группе крови родителей используют методы генетики, поэтому узнать ее не сложно. Для этого достаточно применить законы Менделя, проходимые еще в школе на уроках биологии, на практике. Согласно им наследование групп крови осуществляется следующим образом.
Так если у родителей 1 группа, то и у и детей она будет такая же, т.к. ни у одного родителя в крови нет антигенов – I (0).
Если же у одного супруга 1, а у второго – 2, то и дети могут унаследовать 2 группу, т.к. один из родителей в крови не имеет антигенов, а от второго он получит антиген А, который отвечает за 2 группу крови.
Подобная ситуация наблюдается, если один родитель имеет 1, а второй 3 группу. Однако в таком случае ребенок может родиться как с первой, так и с третьей группой.
В тех случаях, когда у одного родителя 3, а у второго - 2 группа крови, ребенок с равной долей вероятности (25%) может иметь любую группу.
4 группа крови встречается довольно редко, т.к. для того чтобы ребенок имел такую кровь, необходимо наличие одновременно 2 антигенов.
 Как наследуется резус-фактор?
Как наследуется резус-фактор?
Под термином «резус-фактор» понимают белок, который присутствует в крови у 85% всех людей. Те люди, в крови которых он присутствует, являются резус-положительными. В обратном случае, говорят о резус-отрицательной крови.
Для того, чтобы определить такой параметр, как резус-фактор ребенка по группе крови его родителей, также прибегают к законам генетики. Для этого исследованиям достаточно пары генов, которые обычно обозначают DD, Dd, dd. Большие буквы означают, что ген доминантный, т.е. так обозначают тех людей, которые в крови имеют белок резус.
Так, если родители имеют гетерозиготный резус (Dd), то в 75 % случаях у их детей также будет присутствовать положительный резус, и всего в 25% - отрицательный.
Гетерозиготность появляется у ребенка в результате, так сказать, конфликтности резус-отрицательного фактора матери, и может передаваться многим поколениям. Однако, в большинстве случаев, такого не случается, т.к. при данной ситуации вероятность наступления беременности очень мала, а если она и наступает, то заканчивается абортом на раннем сроке.
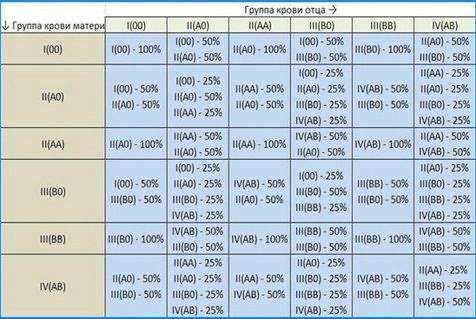
Таким образом, как видно из статьи, определить группу крови у ребенка по родителям не сложно, тем более, существует таблица, в которой указана вероятность передачи той или иной группы, в зависимости от крови родителей. Заглянув в нее, будущая мама сможет самостоятельно узнать, какая группа крови будет у ее малыша. Для этого достаточно знать лишь свою группу крови и папы ребенка.
WomanAdvice.ru
Как узнать группу крови ребенка?
 Определение группы крови и резус фактора – это один из самых первых анализов, который берется у человека. У новорожденных, сразу после их появления на свет, медики определяют принадлежность к той или иной группе и сообщают об этом роженице. Как узнать группу крови ребенка, если вы случайно забыли об этом, поможет несколько способов.
Определение группы крови и резус фактора – это один из самых первых анализов, который берется у человека. У новорожденных, сразу после их появления на свет, медики определяют принадлежность к той или иной группе и сообщают об этом роженице. Как узнать группу крови ребенка, если вы случайно забыли об этом, поможет несколько способов.
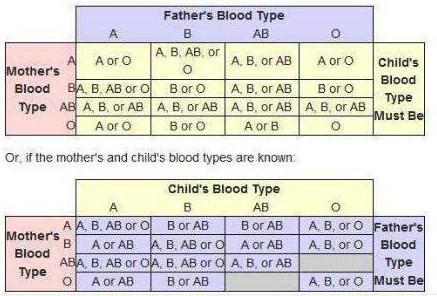
Всем известно, что группа крови ребенка напрямую зависит от того, какая она у его биологических родителей. Существует таблица, которая дает возможность, определить группу крови у ребенка, как с точностью 100% , так и с результатом в 25%, 33,33% или 50%.
Как видно, если у мамы и папы малыша I группа крови, то он будет носителем этой же и ни какой другой. Это единственный случай, когда удается получить 100% достоверный результат в том, как узнать группу крови ребенка без медицинского анализа, не посещая лаборатории. Во всех остальных вариантах можно только предположить вероятность.
Для примера, чтобы было более понятно, можно рассмотреть ситуацию, когда у матери и у отца III группа крови, то у малыша будет I или III группы, а II и IV быть не может.
Сложнее всего узнать какая группа крови у ребенка, если у отца III группа, а мамы II, причем, как в таком порядке, так и наоборот. У таких родителей малыш может родиться с любой группой крови.
Как и в любом методе, при определенных ситуациях (частые переливания крови, принадлежность человека к кровяной химере) могут быть погрешности. Хотя справедливости ради, нужно сказать, что такие случаи бывают очень редко.
Если рассмотреть статистику принадлежности людей к разным группам крови, то ученые определили следующую градацию:
- к I группе относится – 42% населения планеты;
- ко II группе принадлежит – 38% всех жителей Земли;
- обладателями III группы есть только 15% населения;
- к IV группе относится – 5% людей, проживающих на планете Земля.
Итак, если вы родители малыша, у которого может быть I или III группы крови, то, скорее всего, он является носителем I группы, хотя и III полностью исключать нельзя.
Анализ крови – это достоверный результатНа сегодня, самым точным методом, как можно узнать группу крови у ребенка, с точностью 100%, является анализ крови. Его берут из вены или из пальца, и результат, как правило, бывает готов уже на следующий день.
Итак, только сдав анализ крови, вы получите однозначно достоверный результат. А пока готовитесь к походу в лабораторию, воспользуйтесь таблицей для предположения будущего результата.
WomanAdvice.ru
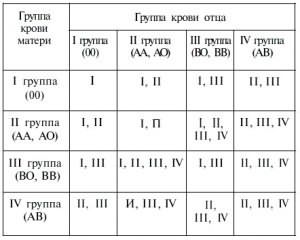
Как определить группу крови? Как определить отцовство по группе крови?
В настоящее время вопрос о том, как определить группу крови и для чего это необходимо знать – очень актуален.
Группа крови — это генетические признаки, которые переходят по наследству и не изменяются при естественных условиях на протяжении всей жизни. В медицине по системе АВО она делится на четыре основные (I-IV), а в исключительных случаях бывает крайне редкой – нулевой. Различен и резус-фактор: он может быть как положительный, так и отрицательный.
Зачем нужно знать группу своей крови?
Знание своей группы в нынешнее время очень важно и необходимо. Как правило, наша жизнь достаточно непредсказуема, и никто и никогда не может быть застрахован от различных непредвиденных обстоятельств.
Данные о своей крови нужно в обязательном порядке учитывать перед переливанием крови. Случаются иногда непредвиденные ситуации, когда по какой-то причине приходится это делать. В таком случае уже не будет нужно тратить драгоценное время, чтобы взять анализы и провести лабораторное исследование. Кроме того, рекомендуется выяснить свою группу при планировании зачатия ребенка. Некоторые люди интересуются тем, какопределить группу крови,чтобы с диетологом разработать подходящую индивидуальную систему питания. Кроме того, по крови можно определить отцовство или возможный пол будущего младенца.
Способы определения
Знать, где и как определить группу крови должен каждый:
• Самый легкий способ - изучить свою медицинскую карту, ведь в детстве очень часто берут анализы.
• Данные о группе указываются в паспорте нового образца.
• Сдать кровь в больнице. Потратив совсем немного своего личного времени и сделав анализ, можно выяснить свой резус и группу, что позволит в дальнейшем не тратить в критических ситуациях драгоценные минуты на подбор донорской крови.
Определение отцовства

Определение связи ребенка и родителей по крови в нынешнее время является довольно распространенным явлением. Женщины, которые перебывают в половой связи с несколькими мужчинами, иногда не знают, кто является отцом их ребенка. Оценка по дню зачатия или по внешности не является точной. По этой причине возникает вопрос о том, как определить отцовство по группе крови. Особенностью данного метода является то, что отрицательный результат точен практически на 99 %.
Факторы, определяющие группу крови
В основном в медицине для определения отцовства используется система АВО, кроме того, учитываются показатели резус-фактора. На основании этих двух значащих систем устанавливается родство. Принцип установления основывается на использовании данных крови мамы, предполагаемого отца и ребенка. К примеру, если у женщины и мужчины I группа, тогда у малыша не может быть никакая другая. При сочетании первой и второй будет либо та, либо иная. Однако такой способ не действует при наличии у мамы и папы, например, II и III группы крови. В данном варианте у ребенка может быть любая из четырех. Такая методика также бесполезна, если у пары идентичные группы крови. Сейчас существует довольно много разных техник, с помощью которых можно определить отцовство по группе крови. Все они различаются по методу проведения непосредственно самого лабораторного анализа, степени сложности его выполнения, а также по предоставляемым материалам. Определение отцовства по генетическим признакам выполняется исключительно врачами-генетиками. В данном случае учитываются не только составные крови, анализ ДНК, но и день зачатия, результаты УЗИ, срок беременности, какие-либо внешние факторы.

Анализ ДНК
Определение отцовства по группе, как правило, не дает точных и достаточно достоверных результатов. Наиболее эффективным способом установления родства признается метод по анализу ДНК. Он позволяет определить сходство ДНК ребенка и предполагаемого отца. Полученный результат такого теста имеет юридическую силу. Для того чтобы был проведен анализ на вероятность отцовства, в лабораторию предоставляют образцы ДНК мужчины, матери и ребенка. Результаты такого анализа обычно готовы через 14 дней, но в некоторых лабораториях есть услуга - срочный анализ, которая стоит немного дороже.
Определение группы крови ребенка
Определить группу крови по родителям очень легко. Для этого нужно просто немного вспомнить школьную программу и уроки биологии.
Каждый человек во время своего зачатия унаследует от своих родителей уникальный и неповторимый набор генов.
Когда происходит зарождение плода, смешиваются материнская и отцовская кровь. Таким образом формируется кровь малыша. Чтобы можно было определить группу крови будущего ребенка, необходимо знать, прежде всего, групповую принадлежность каждого родителя.
Какую группу крови унаследует младенец?
Как определить группу кровималыша:- таблица|
Мать + отец |
Группа крови ребенка |
|||
|
I гр. + I гр. |
I гр. (вероятность100 проц.) |
- |
- |
- |
|
I гр. + II гр. |
I гр. (вероятность 50 проц.) |
II гр. (вероятность 50 проц.) |
- |
- |
|
I гр. + III гр. |
I гр. (вероятность 50 проц.) |
- |
III гр. (вероятность 50 проц.) |
- |
|
I гр. + IV гр. |
- |
II гр. (вероятность 50 проц.) |
III гр. (вероятность 50 проц.) |
- |
|
II гр. + II гр. |
I гр. (вероятность 25 проц.) |
II гр. (вероятность 75 проц.) |
- |
- |
|
II гр. + III гр. |
I гр. (вероятность 25 проц.) |
II гр. (вероятность 25 проц.) |
III гр. (вероятность 25 проц.) |
IV гр. (вероятность 25 проц.) |
|
II гр. + IV гр. |
- |
II гр. (вероятность 50 проц.) |
III гр. (вероятность 25 проц.) |
IV гр. (вероятность 25 проц.) |
|
III гр. + III гр. |
I гр. (вероятность 25 проц.) |
- |
III гр. (вероятность 75 проц.) |
- |
|
III гр. + IV гр. |
- |
I гр. (вероятность 25 проц.) |
III гр. (вероятность 50 проц.) |
IV гр. (вероятность 25 проц.) |
|
IV гр. + IV гр. |
- |
II гр. (вероятность 25 проц.) |
III гр. (вероятность 25 проц.) |
IV гр. (вероятность 50 проц.) |
Ч
Данная таблица позволяет определить группу крови по родителям, найти предполагаемую совместимость для рождения малыша и определения отцовства. Однако вероятность совпадения достаточно низкая, и в полной мере доверять этим показателям не нужно.
Группа крови и резус-фактор наследуются независимо друг от друга. Если у обоих родителей имеется положительный резус, ребенок унаследует только положительный. При наличии у родителей отрицательного резуса ребенок, как правило, наследует отрицательный. В случае, когда у одного из родителей положительный резус, а у другого резус отрицательный – вероятность может быть 50 % на 50 %.
Стоит не забывать, что расчет при помощи таблиц, определенных схем или калькуляторов не является окончательным. Точно выяснить группу крови своего ребенка можно только по данным лабораторного исследования.
Определение пола ребенка
Узнать пол своего будущего ребенка можно на УЗИ, однако для этого придется долго ждать. Только начиная с 18-20 недели беременности, врач может точно сказать, кто родится. Ждать 4-5 месяцев многие не желают. Тогда как определить пол по группе крови нетерпеливым родителям?

Предлагаем рассмотреть значения групп крови, чтобы вычислить, кто будет - мальчик или девочка:
- У родителей, имеющих первую группу, вероятнее всего, родится девочка.
- У семьи, в которой мать имеет первую группу, а отец – вторую, скорее всего, появится мальчик.
- У мамы с первой группой и отца с третьей, возможно, появится девочка.
- У женщины, имеющей первую группу и мужчины с четвертой должен родиться мальчик.
- У матери со второй группой крови родится: если отец малыша с первой группой - мальчик, если со второй - девочка, если с третьей – мальчик, если с четвертой – девочка.
- Мама с третьей группой крови родит: если мужчина с первой группой - девочку, со второй – мальчика, с третьей – девочку, с четвертой – мальчика.
- У женщины имеющей четвертую группу крови появится: если отец малыша с первой группой - мальчик, если со второй – девочка, с третьей – мальчик, с четвертой – девочка.
Можно выяснить пол ребенка и по резус-фактору родителей. У мужа и жены с одинаковым резус-фактором, вероятнее всего, появится девочка. При разных резусах можно ждать мальчика.
syl.ru
Определение группы крови ребенка по крови родителей - почему это необходимо?
Знать группу крови ребенка - обязанность родителей. Прежде всего на случай, если ему понадобится немедленное ее переливание. В подавляющем большинстве современных родильных домов у новорожденных берут пробу крови, и в карточке записывается результат анализов. Но это когда ребенок уже появился на свет. Некоторым любопытным молодым родителям просто интересно, с какой группой будет жить их отпрыск, некоторые хотят согласовать свои предпочтение в еде со способностью ребенка воспринять их – аюрведические практики соотносят состав питания с группой крови.
Не будем упоминать о печальных ситуациях, когда будущий папа сомневается в своем отцовстве. Однако если заранее провести определение группы крови ребенка по крови родителей, можно получить подтверждение сомнений или опровержение. Но не всегда.
«Кровные» группы у человека
Понятное дело, чтобы воспользоваться методикой, по которой производится определение группы крови ребенка по крови родителей, надо как минимум знать группу и резус у последних. Групп всего 4; по наиболее распространенной нынче системе они кодируются символами АВ0. Резуса – два (положительный и отрицательный). И резус, и группа наследуются так же, как остальные генетические признаки. Раньше методом «из рук в руки» распространялись таблицы, по которым можно было вычислить статус внутривенной жидкости. Сейчас определение группы крови ребенка по крови родителей стало гораздо проще: вы можете попробовать рассчитать группу планируемого ребенка прямо сейчас по этой таблице.
Вероятностный расчет по группе родителей
| I (00) | II (A0) | I I (AA) | I I I (B0) | I I I (BB) | IV (AB) | |
| I(00) | I(00) 100 % |
I(00) - 50 % I I (A0) 50 % |
II (A0) 50 % |
I(00) 50 % I I I (B0) 50 % |
I I I (B0) 50 % IV (AB) 50% |
II (A0) 50 % I I I (B0) 50 % |
| II (A0) |
I(00) 50 % II (A0) 50 % |
I(00) 25 % II (A0) 50 % II (AA) 25% |
II (A0) 50 % II (AA) 50 % |
I(00) 25 % II (A0) 25 % I I I (B0) 25 % IV (AB) 25 % |
III (B0) 50 % |
II (A0) 25 % II (AA) 25 % I I I (B0) 25 % IV (AB) 25 % |
| II (AA) | II (A0) 100 % |
II (A0) 50 % II (AA) 50% |
II (AA) 100 % |
II (A0) 50 % IV (AB) 50 % |
IV (AB) 100 % |
II (AA) 25 % I I I (B0) 25 % |
| I I I (B0) |
I(00) 50 % I I I (B0) 50 % |
I(00) 25 % II (A0) 25 % I I I (B0) 25 % IV (AB) 25 % |
II (A0) 50 % IV (AB) 50 % |
I(00) - 25 % I I I (B0) 50 % I I I (BB) 25 % |
I I I (B0) 50 % I I I (BB) 50 % |
II (A0) 25 % I I I (B0) 25 % I I I (BB) 25 % IV (AB) 25 % |
| III (BB) | I I I (B0) 50 % |
I I I (B0) 50 % IV (AB) 50 % |
IV (AB) 100 % |
I I I (B0) 50 % I I I (BB) 50 % |
III (BB) 100 % |
I I I (BB) 50 % IV (AB) 50 % |
| IV (AB) |
II (A0) 50 % I I I (B0) 50 % |
II (A0) 25 % II (AA) 25 % III (B0) 25 % IV (AB) 25 % |
II (AA) 25 % I I I (B0) 25 % |
II (A0) 25 % I I I (B0) 25 % I I I (BB) 25 % IV (AB) 25 % |
I I I (BB) 50 % IV (AB) 50 % |
II (AA) 25 % I I I (BB) 25 % IV (AB) 50 % |
Нюансы расчетов
Без толку обращаться ко всем расчетным методикам, если в семейной паре у кого-то – третья положительная, а у второго партнера – вторая с отрицательным резус-фактором. Они имеют равные шансы получить потомка с любой группой. И если определение группы крови ребенка по крови родителей проводилось папой из чувства ревности и смутных подозрений, то все усилия и не утвердят, и не опровергнут их.
Ничем не поможет данный метод и тогда, когда переливалась кровь (особенно в больших количествах), или если в организме присутствуют так называемые «кровяные химеры». Последствия и того, и другого дают неверные результаты, и определение группы крови ребенка по крови родителей не является аутентичным.
Есть еще один вариант, при котором методика не срабатывает. Правда, он характерен только для жителей знойной Индии, но где гарантия, что ни один ваш предок не был рожден индусом? Такое исключение получило говорящее название «бомбейский феномен»: при нем гены ребенка содержат и антиген А, и антиген В, а кровь их не содержит. Какие уж тут прогнозы…
Мягкий совет
Если разобраться, то простое любопытство или стремление приучить ребенка к вегетарианству может подождать и до родов. Определение группы крови ребенка (еще нерожденного) имеет смысл только в случае резус-конфликта его и матери. Но с этим справляются и врачи. А все остальное повременит до выписки из роддома.
Для подозрительных
Можно только посочувствовать тем, кто в преддверии отцовства мучается сомнениями и подозрениями. Не стоит портить отношения с женой только потому, что ваши расчеты не совпали с результатом. Во-первых, никто не застрахован от ошибок. Во-вторых, расчеты – расчетами, но анализы более надежны. В-третьих, определение группы крови по родителям – недостаточный аргумент для обвинений. Если вы уж так изведены подозрениями, придется обратиться к анализу ДНК. Естественно, когда ребенок уже появится на свет.
fb.ru
Группа крови детей и родителей: таблица
Зачастую случается, что, узнав группу крови своего ребенка, родители оказываются в недоумении. Мать нервничает: как так получилось, что у меня третья группа, у мужа – первая, а у нашей дочери – четвертая? Начинаются размышления на тему: а вдруг чадо подменили в роддоме, но как это возможно, если ребенок похож на папу и маму, а группа крови детей и родителей не совпадают? Оказывается, возможны и такие случаи.

История
С исторической точки зрения о существовании групп люди узнали только в начале 20-го века благодаря ученому из Австрии Карлу Ландштейнеру. Он доказал, что если смешивается кровь двух людей, есть два варианта развития событий: эритроциты этих людей между собой склеиваются или не склеиваются. Это позволило ученому сделать вывод о том, что кровь у всех разная, и говорить о совместимости или несовместимости групп.

Карл Ландштейнер очень помог своим открытием врачам. Теперь необходимо было лишь определить совместимость донора и пациента и избежать трагических исходов, особенно при спасении детей, ведь порой группа крови ребенка не совпадает с родителями, и последние не всегда могут стать донорами для своего ребенка. Спустя 20 лет ученые узнали, что в получении человеком той или иной группы крови важную роль играет фактор наследования, который зависит от законов генетики, работающих здесь строго по определенным правилам. Дело в том, что любой наследуемый признак обуславливается генами матери и отца, и разная группа крови у родителей и ребенка – это результат взаимодействия этих генов. Кровь ребенка может быть такой, как у матери или отца, или вообще другой.
Чем отличаются группы

Карл Ландштайнер поделил эритроциты в зависимости от их состава (наличия в них антигенов) на две категории. Первая категория содержит антигены А, вторая — антигены В. Кроме этого, отдельная группа эритроцитов, не имеющая в своём составе антигенов, была определена как «0». Чуть позже последователи учения Карла Ландштайнера обнаружили группу 4, которая содержала антигены А и В.
Четыре группы
И по сегодняшний день, согласно общепринятой стандартной классификации, выделяют четыре группы по системе АВО («а, б, ноль»). Первая - 0, вторая – A; III группа B, четвертая, соответственно, AB. А и В - доминантные гены, а 0 - рецессивный, который никак себя не проявляет, и определить, у кого из людей имеется этот скрытый ген, не представляется возможным. Но если этот ген соединяется с себе подобным, то он может сформировать первую группу (00). Помимо группы, в формировании крови ребенка принимает непосредственное участие резус-фактор родителей. Группа крови детей и родителей, безусловно, взаимосвязаны, и кровь не меняется с течением жизни человека.

«Спланировать»? Это возможно!
Сегодня можно узнать группу еще не родившегося младенца исходя из элементарных законов генетики. У каждого из нас имеется по два гена группы, при этом ребенок наследует по одному гену от матери и отца.
Из таблицы наследования видно, как соотносится группа крови детей и родителей, и всегда можно самостоятельно определить группу будущего малыша.
Таблица наследования групп
Итак, если у мамы первая группа, то при наличии аналогичной ситуации у отца ребенок гарантированно наследует первую группу. Если папа является носителем четвертой группы, то (при маминой первой) у малыша в равной степени может оказаться как… вторая, так и третья группы. При этом при наличии у отца второй и третьей групп с генами AA и ВВ соответственно, у ребенка окажутся соответственно вторая (А0) и третья (В0) группы.
Группа крови детей и родителей часто не совпадает. Если мамина кровь второй группы с генами А0, то при наличии у отца первой группы в жилах ребенка с вероятностью в 50 % потечет кровь либо группы I, либо группы II (с генами А0). Вторая группа папы с генами АО обеспечит ребенку 25 % возможного наличия группы I (вероятность наличия у чада второй группы составит при этом 75 % соответственно). При этом, если у родителей 3 группа крови, у ребенка 2 никак не получится.Если отец является носителем четвертой группы, здесь все намного сложнее и непонятнее. Вероятность рождения у такой пары (мама - вторая группа, папа - четвертая) ребенка даже с третьей группой составляет 25 %, поэтому порой и возникает непонимание, почему у ребенка третья группа, а у родителей вторая и четвертая.
Теперь рассмотрим вопрос, какая группа крови ребенка, если у родителей 3-я? Если у матери и отца третья группа с генами B0, то вероятность наличия у ребенка первой группы с генами 00 равна 25 %, третьей группы B0 — 50 %, и, наконец, третьей BB - 25 %.
Если мама имеет третью группу с генами ВВ, то при наличии у отца группы крови III с генами BB ребенок стопроцентно наследует третью группу крови с генами В0. А если при той же крови мамы папина кровь третьей группы имеет гены В0, ребенок наследует третью группу с генами В0 или ВВ с вероятностью 50 %. То есть, когда у родителей 3 группа, у ребенка 2-й группы быть не может.
Если родители – носители самой редкой группы – четвертой, то ребенок может стать носителем любой группы, кроме первой.
Если оба родителя являются носителями одинаковых групп с одинаковыми генами (АА или ВВ), то, соответственно, ребенок будет иметь кровь той же группы с такими же генами.
По таблице наследования групп можно определить характеристику самой главной жидкости организма у ребенка. Как узнать группу крови ребенка по родителям с наибольшей вероятностью? В этом помогут анализы и советы докторов. Кстати, здесь возможен и обратный ход: если знаешь свою группу, можно определить возможные варианты группы крови своих родителей.
Предотвращение заболеваний
Современные достижения медицины подскажут, как определить группу крови ребенка по родителям, но не только это. Системы диагностирования позволяют определять возможные пороки развития плода, а о важности этой информации говорить лишний раз нет смысла.
Донор для ребенка? Кто не может им стать
Группа крови детей и родителей может совпасть, и родители будут идеальными донорами крови для своего ребенка. При необходимости мама или папа могут спасти свое чадо. Или наоборот. Необходимо лишь помнить о том, что есть определенная категория лиц, которая не может стать донорами. Это люди:
- имеющие заболевания иммунитета: носители СПИД, носители ВИЧ-инфекции;
- которые относятся к группе риска (люди – носители сифилиса, туберкулеза, бруцеллеза, тифа, лепры);
- имеющие хронические паразитарные заболевания, такие как эхинококкоз, токсоплазмоз или трипаносоммоз.
Также не имеют права быть донорами люди с соматическими заболеваниями:
- болезнями крови,
- заболеваниями центральной нервной системы,
- наркоманы и лица с алкогольной зависимостью,
- лица с сердечно-сосудистыми заболеваниями,
- люди с заболеваниями органов дыхания и прочими болезнями органов чувств.
Резус-фактор
Теперь понятно, как формируется группа крови у ребенка от родителей - таблица наглядно демонстрирует нам все возможные варианты. Но не следует забывать, что еще одной характеристикой крови выступает резус-фактор, который у человека может быть либо положительным, либо отрицательным и обуславливается наличием определенных белков в крови.
Люди, красные клетки которых имеют антиген D, - резус-положительны. Это свойство почти 85 % жителей Европы и 90 % темнокожих и азиатов. При отсутствии в крови антигена D человек приобретает статус индивидуума с резус-отрицательным фактором, таких людей меньшинство.
При наличии отрицательного резуса у матери и отца ребенок рождается только с отрицательным резус-фактором. Если у мамы или у папы резус положительный, у малыша может быть любой резус. Вопреки общепринятому мнению, при беременности полной несовместимости по резус-фактору нет. Желательно, чтобы резусы папы и мамы были положительными. Фактор риска может быть тогда, когда у матери отрицательный резус-фактор, у отца – положительный, и ребенок наследует папин резус. Материнский организм начнет «войну» против крови ребенка вырабатыванием антител. Но и с этим можно справиться, следуя советам докторов.

Несовместимость по группам крови
Она проявится, если у женщины первая группа крови (0), а у мужчины – четвертая, вторая, третья. Если женщина является носительницей второй группы крови, то риск существует, если у мужчины третья или четвертая. Третья группа крови женщины «не любит» вторую и четвертую мужскую группы.
Планирование пола ребенка по группам крови
Наследуется не только группа крови у ребенка от родителей. Таблица ниже демонстрирует возможность планирования пола будущего ребенка в зависимости от характеристик крови родителей.
|
Отец |
||||
|
Мать |
I |
II |
III |
IV |
|
I |
д |
м |
д |
м |
|
II |
м |
д |
м |
д |
|
III |
д |
м |
м |
м |
|
IV |
м |
д |
м |
м |
Если у матери первая группа, а отец является носителем первой или третьей, то у ребенка есть высокая вероятность родиться девочкой, в других случаях у женщины больше шансов родить мальчика. Чтобы родить девочку, мама, имеющая вторую группу, должна подобрать партнера со второй или четвертой группой, а если мама имеет третью группу, то девочка скорей родится от контакта с мужчиной-носителем первой группы. Допустим, беременная является носительницей четвертой группы. Если есть желание родить девочку, отец ребенка должен быть носителем крови второй группы. Данная методика не является стопроцентной гарантией. Поэтому необходимо учитывать погрешность при ее использовании.
syl.ru
1. Определение группы крови и резус-фактора эритроцитов крови матери и ребенка.
ИЗОАНТИГЕННАЯ НЕСОВМЕСТИМОСТЬ КРОВИ МАТЕРИ И ПЛОДА. ПАТОЛОГИЯ ПЕРИОДА НОВОРОЖДЕННОСТИ. АСФИКСИЯ НОВОРОЖДЕННОГО. ТОКСИКО-СЕПТИЧЕСКИЕ ЗАБОЛЕВАНИЯ НОВОРОЖДЕННЫХ. МЕТОДЫ ИНТЕНСИВНОЙ ТЕРАПИИ И РЕАНИМАЦИИ НОВОРОЖДЕННОГО.
Подготовила Н.Багний
ИЗОАНТИГЕННАЯ НЕСОВМЕСТИМОСТЬ КРОВИ МАТЕРИ И ПЛОДА
Изосерологическая несовместимость (изоиммунизация) крови матери и плода — это образование антител в крови матери в ответ на проникновение плодовых антигенов, несовместимых либо по группе, либо по резус-фактору крови.
Проникнув через плацентарный барьер к плоду, антитела разрушают его эритроциты, что приводит к гемолитической болезни плода, новорожденного или его смерти, а также прерыванию беременности и другим осложнениям.
Известно, что при нормальном течении беременности кровь матери и плода никогда не смешивается, так как плацентарный барьер практически непроницаем для эритроцитов. Антигены группы резус-фактора и системы АВО находятся исключительно на мембране эритроцитов, хотя в небольшом количестве они присутствуют в тканях печени, сердце, селезенке, надпочечниках. В плазме крови и в амниотической жидкости эритроцитарные антигены отсутствуют.
Несовместимость по антигенам эритроцитов матери и плода не отражается на течении первой беременности. Однако во время нее происходит сенсибилизация материнского организма к чужеродным антигенам плода (чужеродный по группе крови или по система резус-фактора). Чаще всего и тяжелее для плода изоиммунизация возникает у резус-отрицательных беременных женщин, если плод резус-положителен.
Более высокий риск изоиммунизации возникает при осложненном течении беременности: угроза преждевременного прерывания, гестоз, отслойка хориона или плаценты, плацентарная недостаточность. При всех перечисленных осложнениях может произойти попадание крови плода (достаточно 0,1 мл) в кровоток матери (плодово-плацентарная трансфузия), что вызывает активацию иммунологических реакций по образованию антител.
Женщина может быть сенсибилизирована до наступления беременности, если ей переливали кровь без учета резус-фактора или ранее были искусственные и самопроизвольные аборты, внематочная беременность, оперативное родоразрешения (кесарево сечение, ручное вхождение в матку и др.).
Изосерологическая несовместимость возможна по:
1) группе крови (система АВО);
2) резус-фактору (система CDE, cde);
3) редким факторам крови: Келл, Даффи, MNSs и др.
Изоиммунизация по системе АВОвозможна, если мать имеет 0(1) группу крови, а плод — А(П) или В(Ш). Антитела к А- и В-антигенам всегда присутствуют в организме человека с 0(1) группой крови, поэтому предварительной сенсибилизации для их образования не нужно.
Во время первой беременности антитела к А- или В-антигенам могут проникать в кровоток плода и, связываясь с его эритроцитами, приводить к гемолизу и анемии.
Гемолитическая болезнь новорожденного по системе АВО не протекает так тяжело, как при несовместимости по антигенам системы резус (Rh).
Система резус-факторасодержит антигены С, D и Е. Из всех антител к этим антигенам самую тяжелую гемолитическую болезнь плода (новорожденного) вызывают антитела к антигену D. Антитела к антигенам С и Е тоже могут вызывать гемолитическую болезнь новорожденного, но значительно реже, чем анти-D-антитела.
Гемолитическая болезнь плода (новорожденного) развивается только тогда, когда женщина с резус-отрицательной кровью беременна плодом с резус-положительной кровью и при этом женщина уже была сенсибилизирована к резус-фактору.
Гемолитическая болезнь плода — это болезнь повторных беременных, поскольку процесс иммунизации матери эритроцитами плода и иммунный ответ — выработка соответствующих антител, обычно не укладывается в пределы одного гестационного срока. Это возможно, если у первородящей были аборты, переливание крови без учета резус-фактора, операции малого кесарева сечения, искусственного прерывания беременности во II триместре путем амниоцентеза, когда возможно попадание крови плода в кровеносное русло матери — сенсибилизация материнского организма.
Чаще всего реальность трансплацентарного попадания крови плода в материнский кровоток возникает во второй половине беременности, когда имеет место повышенная ДАП, небольшая отслойка ворсин хориона, компенсаторная гиперваскуляризация терминальных ворсин плаценты.
Предрасполагающими факторами к развитию плацентарных кровоизлияний являются острая плацентарная недостаточность, повышение проницаемости плацентарного барьера, дефекты мембран эритроцитов, дефицит ферментов эритроцитов (глюкозо-6-фосфатдегидрогеназы, пируваткиназы и др.).
Система редких антигенов.Другими антигенами, несовместимость по которым может привести к гемолитической болезни новорожденного, являются:
• система Келл (К, к);
• система Даффи;
• с (известный как с-малое);
• Kugg (Ika);
• MNSs и др.
Атипичные антигены обнаруживаются у 2% женщин при скрининговом обследовании.
Система Келл — представлена тремя парами аллелей, которые наследуются вместе, находятся в пределах одного локуса и на поверхности эритроцитов занимают очень маленькую площадь. Антитела к системе Келл относятся к иммуноглобулинам класса G и могут так же, как антитела анти-D-резус, вызывать тяжелую гемолитическую анемию плода. Система Келл присутствует вместе с D-резус-фактором, т. е. имеется у резус-положительных плодов. Иммунизацию по этой системе выявить трудно, беременность может развиваться почти до окончания своего срока без осложнений и только в родах может произойти иммунологический конфликт, что окажется фатальным для ребенка. Ведение случаев Келл-иммунизации осуществляется по той же самой схеме, что для случаев резус-несовместимости. Около 85% населения планеты не имеют фактора Келл и вероятность гемолитической болезни плода по этому фактору невысокая.
Система Даффи встречается чаще у лиц кавказоидной расы (народы северной и центральной Европы, арменоидная и альпийская группы). Число и размеры площадок на эритроцитах плода к системе Даффи больше, чем к системе Келл, но меньше, чем к D-резусу. Антитела к антигенам системы Даффи чаще относятся к иммуноглобулинам класса G, но могут быть и иммуноглобулинами класса М. Изоиммунизация по системе Даффи возможна при переливании крови или при наличии у матери длительно существующей бактериальной инфекции.
Сенсибилизация по антигенам Келл и Даффи в России встречается крайне редко.
Система АВО. Изосерологический конфликт по системе АВО может возникать у первобеременных и способен повторяться при последующих беременностях. У подавляющего большинства изосенсибилизированных женщин с каждой последующей беременностью увеличивается вероятность усиления степени тяжести поражения плода, особенно у женщин, не получавших необходимую терапию и профилактику развития изосенсибилизации.
При групповой несовместимости крови матери и плода происходит внутрисосудистый лизис эритроцитов, но это имеет место вдали от печени и селезенки, где возникает образование антител. В этом случае разрушенные (лизированные) эритроциты не являются сильными, активными антигенами.
У женщин-вирусоносителей (грипп, герпес, гепатит, ЦМВ-инфекция и др.) и перенесших малярию, частые простудные и воспалительные заболевания уже в первую беременность может развиться сенсибилизация к антигенам плода и наблюдаться рождение ребенка с гемолитической болезнью. Сочетание изосенсибилизации с вирусной инфекцией значительно отягощает исход беременности для плода.
Антигены системы АВО обладают выраженной антигенностью. Следует помнить, что сенсибилизация к антигенам этой системы может возникнуть и в детском возрасте как следствие прививок.
Отличительной особенностью иммуноконфликта по системе АВО является более позднее появление признаков гемолитической болезни у новорожденного. Как правило, только на 3—6-й день жизни начинает появляться желтушное окрашивание кожи ребенка, что нередко констатируется как физиологическая желтуха, и только при тяжелых формах гемолитической болезни, которая наблюдается в одном случае на 200—256 родов, своевременно устанавливают правильный диагноз. Такие несвоевременно диагностируемые формы гемолитической болезни новорожденных по системе АВО нередко оставляют последствия у детей.
При сочетании групповой и резус-несовместимости резус-сенсибилизации обычно не происходит в связи с разрушением эритроцитов плода (носителей резус-фактора) анти-А- и анти-В-антителами матери (конкуренция двух систем).
Процесс сенсибилизации — реакция строго специфическая. Если животным вводили 2 антигена на одной молекуле совместно с антителами против одного антигена, то образовывались антитела только против второго антигена.
Частота резус-сенсибилизации в России в последние годы снизилась до 1,2—1,5%, а в отдельных родовспомогательных учреждениях до 0,1-0,5%.
Наиболее эффективной профилактикой резус-сенсибилизации оказалось введение антирезус-иммуноглобулина в первые 48—72 ч после родов, абортов, а также во время беременности (28 и 34 нед).
Введенный антирезус-иммуноглобулин связывает резус-антигены, которые могут поступать в кровоток матери при прерывании беременности или в родах, тем самым предупредить выработку антител и резус-иммунизацию материнского организма.
Гемолитическая болезнь плода (новорожденного) относится к разряду прогнозируемых заболеваний, так как одним из условий его развития является повышенная чувствительность к антигенам эритроцитов плода (т. е. наличие сенсибилизации).
Антигены — это молекулы иммунной системы, которые встроены в мембрану эритроцита и способны вызвать иммунный ответ, т. е. индуцировать образование множества защитных антител, активизировать систему комплемента, лимфоцитов и других иммунокомпетентных клеток. Взаимодействуют антитела по принципу ключа, подходящего только к одному замку. После контакта антигена с лимфоцитом последние навсегда «запоминают» его, передавая молекулы памяти другим лимфоцитам.
Проблема иммунологической несовместимости и гемолитической болезни плода (новорожденного) считается решенной во многих странах мира. В настоящее время разработаны методы профилактики сенсибилизации к резус-фактору путем введения антирезус-Б-иммуноглобулина, а также алгоритмы обследования и лечения, позволяющие выявить развитие гемолитической болезни плода, ослабить тяжесть ее течения и даже предотвратить ее развитие. Все это привело к резкому снижению частоты и тяжести гемолитической болезни новорожденного, осложненного течения беременности и родов.
Тем не менее эта проблема продолжает сохранять свою актуальность по ряду обстоятельств.
▲ В последние годы повысилась частота плацентарной недостаточности, которая характеризуется нарушением (снижением) маточно-плацентарного и плодово-плацентарного кровотока, а также повышением проницаемости плаценты для эритроцитов (антигенов) плода.
▲ В связи с частым применением вазоактивных препаратов с ранних сроков беременности вплоть до ее окончания наблюдается так называемая компенсаторная гиперваскуляризация терминальных ворсин хориона, которая может явиться источником повторных диапедезных и более значимых кровоизлияний в плаценте, возникающих при повышенной ДАП.
▲ Возросла частота инвазивных акушерских манипуляций (амниоцентез, кордоцентез) во время беременности.
▲ В практике дородового наблюдения за резус-отрицательными беременными не всегда используют методы оценки генотипа плода по его эритроцитам.
▲ Не всегда определяются редкие антигены, которые также могут вызывать сенсибилизацию.
Для выявления редко встречающихся антител к антигенам Келл, Даффи и др. требуются специальные методы исследования: непрямая проба Кумбса, солевые антитела. Изоантитела к этим антигенам отличаются агрессивностью, так как при таких низких титрах 1:2 или 1:8 нередко возникают тяжелые осложнения для матери и плода. Возможна сенсибилизация по системе антигенов Р (у лиц, страдающих гельминтозами). Характерными осложнениями при сенсибилизации к антигену Р являются самопроизвольные выкидыши.
Однако основную роль в патогенезе иммунологических осложнений и развития гемолитической болезни плода (новорожденного) играет несовместимость крови матери и плода по системе резус-фактора.
Система крови по резус-фактору и ее значение в развитии изосерологической несовместимости крови матери и плода
Изосерологическая несовместимость крови матери и плода чаще всего возникает в результате резус-конфликта, когда кровь матери относится к резус-отрицательной, а кровь плода является резус-положительной.
Система резус-фактор (Rh) состоит из различных антигенов RhD, RhC, RhE. Существуют разновидности Hr с, d, e, которые имеют шесть основных видов (аллелей) антигенов резус-фактора. Они имеют разные обозначения: либо Rh0, Rh1, Rh2, Hr0, Hr1, Hr2 (номенклатура, предложенная Винером) илиRh D, Rh С, Rh E, Hrd, Hrc, Hre (символы Фишера). Иногда в литературе используются сразу оба обозначения Rho(D), Hro(d) и т. д.
Наиболее иммуногенными, способными вызвать сильную иммунную реакцию, являются Rh D и Hrd.
Все антигены системы резус находятся на одной хромосоме и контролируются одними генами (короткое плечо первой пары хромосом).
Резус-фактор получил название от вида обезьян Macacus rhesus, у которых он был впервые выявлен.
Ген D является основным антигеном системы резус не только потому, что он обладает наибольшей иммуногенной активностью, но и потому, что он чаще всего встречается в европейской популяции. Среди белой расы 85% людей имеют этот фактор и они относятся к резус-положительным. Резус-фактор обладает очень сильными антигенными свойствами, поэтому нельзя переливать кровь (эритроциты) доноров, относящихся к резус-положительным реципиентам, у которых нет резус-фактора (резус-отрицательные).
Различают гомозиготных и гетерозиготных носителей резус-фактора. Наследование резус-фактора определяется серией аллельных генов: D—d, С—с. Е—е.
В популяции среди всех резус-положительных людей формируются либо гомозиготные типы — DD или dd, либо гетерозиготные Dd или Сс.
Плод наследует от каждого родителя по одному гену. Если мать резус-отрицательная (геном dd), а отец резус-положительный и гомозиготный (Rh D), то все дети этой супружеской пары будут резус-положительными и иметь генотип Dd.
Если отец относится к гетерозиготному типу (генотип Dd), то вероятность иметь резус-положительную или резус-отрицательную кровь у их детей будет одинаковой (по 50%).
Групповая несовместимость крови матери и плода
Несовместимость возникает, если мать имеет 0(1) группу крови, а плод — А(П) или В(Ш). Однако групповая несовместимость не протекает так тяжело, как резус-несовместимость. Это объясняется тем, что антитела А и антитела В относятся к иммуноглобулинам класса М и не проникают через плаценту, тогда как анти-резус-антитела относятся к иммуноглобулинам класса G, имеют маленькую молекулу и легко проникают через плаценту, оболочки и вызывают повреждение плода. Сочетание групповой и резус-несовместимости крови матери и плода улучшает прогноз и исход родов.
Механизм этого защитного действия связан с конкуренцией систем АВО и Rh-фактора, которые ослабляют действия друг друга.
Эритроциты плода по выходе в материнский кровоток сразу же, еще будучи в межворсинчатом пространстве, блокируются α- или β-антителами матери и иммунологический конфликт предотвращается. Дальнейшей сенсибилизации ни по одной, ни по другой системе не происходит.
При иммунологическом конфликте по системе АВО развивается только послеродовая желтушная и/или анемическая — нетяжелые формы — гемолитической болезни новорожденного. Это подтверждает положение, что α- и β-агглютинины могут проникать через плаценту только во время родов, но не во время беременности.
Сущность иммунологического конфликта
Изоиммунизация — это образование в крови матери антител в ответ на попадание плодовых эритроцитарных антигенов, которые наследуются от отца и являются для организма матери чужеродными.
Степень иммунизации зависит от силы антигена, количества проникших эритроцитов плода, степени сенсибилизации материнского организма и количества образовавшихся антител.
Сущность иммунологического конфликта между матерью и плодом заключается в следующем:
1. У резус-отрицательной женщины плод имеет резус-положительный фактор и сходную с материнской группу крови.
2. Нарушены барьерные механизмы иммунологической защиты и эритроциты (антигены) плода проникают в кровоток матери.
3. У матери образуются защитные иммунные антитела.
4. При сенсибилизации материнского организма (аборты, выкидыши, оперативные роды, переливание эритроцитов) количество защитных антирезусных антител необычайно огромно.
5. Антитела матери проникают через плаценту, которая уже не «барьер», а «невысокий заборчик», к плоду и разрушают его эритроциты (гемолитическая болезнь плода).
При этом образуется непрямой токсичный билирубин, который растворяется в липидах мембран клеток головного мозга, печени, селезенки плода. Усиливается экстрамедуллярное кроветворение с наводнением крови плода незрелыми эритроцитами (ретикулоциты, эритробласты).
В результате прогрессирующего гемолиза эритроцитов, гипопротеинемии, гипоксии, снижения онкотического давления плазмы и нарастающей недостаточности кровообращения развиваются гемолитическая желтуха, анемия, водянка, которые в своем крайнем проявлении приводят к внутриутробной смерти плода.
Процесс изоиммунизации (образование антител в ответ на проникновение антигенов плода в материнский кровоток) может сопровождаться тромбозом и обструкцией воротной и пупочной вен плода, что приводит к тяжелой портальной гипертензии.
Значение сенсибилизации материнского организма в развитии изосерологической несовместимости
Процесс сенсибилизации женского организма заключается в следующем: плодовые антигены, попав в кровоток матери, склеиваются с Т-лимфоцитами, которые тотчас же начинают формировать целый клон лимфоцитов с меткой касания (клон клеточной памяти). При повторном даже небольшом вторичном стимуле (действие антигена) они активизируют множество других лимфоцитов, которые вырабатывают защитные антитела. Для сенсибилизации матери достаточно перехода 0,1—0,05 мл крови плода.
Риск сенсибилизацииженского организма чаще всего возникает при:
• искусственных абортах и самопроизвольных выкидышах, когда срок беременности составляет 8 нед и более (у плода к этому времени образовались группа крови и резус-фактор);
• оперативных и травматичных родах (кесарево сечение, акушерские щипцы, ручное отделение плаценты, разрывы родовых путей);
• акушерских инвазивных вмешательствах во время беременности (биопсия хориона, амниоцентез);
• переливании крови, эритроцитной массы без учета резус-принадлежности;
• во время отслойки плаценты, при которой происходит попадание крови плода в кровоток матери (плодово-плацентарная трансфузия);
• при плацентарной недостаточности (острой и хронической).
Риск сенсибилизации и развития иммунологического конфликта возрастает при наличии у женщины сахарного диабета, гипертонической болезни, хронического гепатита, хронической персистирующей инфекции.
Защитные механизмы против иммунизации
Против изоиммунизации существуют защитные механизмы:
• плацента, амниотическая жидкость, децидуальная оболочка, которые адсорбируют антитела материнского происхождения;
• эндотелий сосудов, который у молодых здоровых женщин мало проницаем для иммунокомпетентных клеток;
• реактивность материнского организма, определяющая силу, быстроту и характер иммунного ответа;
• вегетативное равновесие, которое управляет деятельностью всех жизненно важных органов без участия нашего сознания;
• устойчивость к резус-фактору (резус-отрицательная женщина была рождена резус-положительной матерью);
• конкуренция антигенов системы АВО и системы резус.
Надежность иммунной защиты определяется структурно-функциональной полноценностью барьерных тканей, поэтому в большинстве случаев антитела не проникают через плаценту и у резус-отрицательной сенсибилизированной женщины рождается здоровый резус-положительный ребенок.
Состояние плацентыпри изоиммунизации (резус-конфликте)
При гемолитической болезни плода плацента отечная, желтоватого цвета, большой массы (800-1000 г).
При микроскопическом исследовании отмечено следующее:
• незрелость ворсин, представленных в основном стволовыми и незрелыми промежуточными;
• полнокровие сосудов с наличием незрелых ядерных эритроцитов (эритробласты);
• обратное развитие (редукция) капиллярной сети. Сосуды дистальных ворсин малочисленны и малокровны;
• наличие признаков ДВС-синдрома (венозные тромбозы, кровоизлияния), а также сужение межворсинчатого пространства, склеивание и некроз ворсин, формирование псевдоинфарктов;
• отечность плодных оболочек и пуповины.
Характерным признаком иммунологического конфликта является широкий слой фибриноида на поверхности плаценты. В настоящее время фибриноид рассматривается как проявление скопления и фиксации антител на поверхности трофобласта. Формированию фибриноида способствуют повреждение щеточной каемки синцитиотрофобласта ворсин хориона, нарушение антикоагуляционных свойств хориона и пристеночное выпадение фибрина.
Физиологическая роль фибриноида заключена в способности адсорбировать иммунные клетки материнского организма («ловушка» для циркулирующих материнских антигенов, которые связываются с антигенами плода в неактивные иммунные соединения и фиксируются в фибриноиде).
Фибриноид — это косвенный гистохимический маркер, свидетельствующий о наличии иммунологических комплексов в плаценте. Массивное отложение фибриноида в межворсинчатом пространстве сопровождается нарушением циркуляции материнской крови и снижением кровотока в плаценте (гипоксия плода).
Данные патоморфологических исследований необходимо сопоставлять с клинической картиной и показателями титра Rh- или АВО-антител в крови матери, что объективно доказывает наличие изоиммунологического конфликта между матерью и плодом.
При отсутствии необходимых данных следует проводить дифференциальную диагностику по неустановленному фактору крови, врожденному дефекту эритроцитов плода (неиммунная гемоглобинопатия — талассемия).
Талассемия — это большая группа гемоглобинопатии, которые относятся к наследственным заболеваниям. При этом наблюдаются признаки, сходные с гемолитической болезнью, т. е. имеются асцит, гепатоспленомегалия с выраженным эритробластозом и гемосидерозом.
В зависимости от степени выраженности специализации и иммунологического конфликта имеют место различные изменения в плаценте.
У резус-отрицательных несенсибилизированных рожениц с неосложненным течением беременности и родов изменения в плаценте носят защитный характер: на поверхности плаценты и в межворсинчатых пространствах имеются тонкий слой фибриноида, утолщение базальной пластинки (слой Нитабуха), наличие фибриноидных депозитов в плацентарных перегородках и клеточных островках.
У резус-отрицательных сенсибилизированных женщин, родивших здорового ребенка, изменения в плаценте можно сравнить с укреплением границы плацентарного барьера. Слой фибриноида на поверхности базальной пластинки широкий, толстый. Отмечается наличие перивиллезного и интравиллезного фибриноида, фибриноида в области гладкого хориона плодных оболочек. Толщина базальной пластинки достигает 1,5 мм и более. Ее поверхность, которая непосредственно контактирует с межворсинчатым пространством, также выстлана фибриноидом. Увеличено количество якорных ворсин, что вызывает плотное прикрепление плаценты и риск кровотечения в родах при отделении последа.
И наконец, у резуссенсибилизированных пациенток, родивших детей с признаками гемолитической болезни, изменения в плаценте можно охарактеризовать как прорыв плацентарного барьера: наличие выраженных дистрофических и дисциркуляторных изменений в плаценте, участков некроза, лимфоцитарной инфильтрации, десквамационные изменения хориального эпителия, а также признаки инфицирования, частичной отслойки и некробиоза хориального синцития. Компенсаторные реакции со стороны плаценты слабо выражены или полностью отсутствуют.
Клиника иммуноконфликтнойбеременности. Наиболее частые осложнения
Клиническая картина иммуноконфликтной беременности неспецифична: уже в I триместре беременности пациентки жалуются на плохое самочувствие, головную боль, повышенную слабость, утомляемость. Нередко имеют место артериальная гипотония, анемия, субфебрильная температура. В душном помещении могут возникать обморочные состояния.
Все эти симптомы обусловлены воздействием иммунных комплексов антиген — антитело на сосуды материнского организма. Снижается вегетативная регуляция сосудистого тонуса, а также происходит угнетение функции коркового вещества надпочечников.
В течение всех триместров беременности ведущим симптомом является угроза преждевременного прерывания беременности.
Во II и III триместрах беременности нередко развивается плацентарная недостаточность.
При изосерологической несовместимости крови матери и плода в 30—40% случаев возникает гестоз. Особенностью клинического течения гестоза является преобладание отечной формы. Отеки могут развиваться быстро в течение нескольких дней и нарастать вплоть до анасарки. При этом применение мочегонных средств неэффективно.
Таким образом, наиболее частыми осложнениями беременности при изосерологической несовместимости крови матери и плода могут быть:
• угроза самопроизвольного выкидыша и преждевременных родов (18%);
• анемия, гипотония (30%);
• фетоплацентарная недостаточность (25—30%);
• гестоз (отечная форма) у каждой четвертой (25%);
• преждевременная отслойка плаценты и кровотечения (3—5%);
• эмболия околоплодными водами (1—2%);
• ДВС-синдром (3—5%);
• гемолитическая болезнь плода и новорожденного.
Частота осложненного течения беременности у резус-отрицательных сенсибилизированных женщин составляет 10—23%, у резус-отрицательных сенсибилизированных с развившейся гемолитической болезнью плода — 30—35%.
Таким образом:
• гемолитическая болезнь плода и новорожденного может возникнуть при несовместимости крови матери (резус-отрицательная) и плода (резус-положительная);
• при каждой последующей беременности гемолитическая болезнь протекает тяжелее;
• если кровь отца и матери ребенка резус-отрицательна, то его кровь не может быть резус-положительной;
• если кровь отца резус-положительна, то ребенок может быть как гетерозиготным по гену Rh (вероятность резус-положительной группы крови у плода составляет 50%), так и гомозиготным по этому гену (вероятность резус-положительной группы крови у плода равна 100%);
• анти-D-IgG назначают только в качестве профилактики изоиммунизации; он бесполезен после того, как сенсибилизация матери к антигенам системы резус уже произошла;
• инвазивные методы взятия материала у плода (для определения резус-фактора или группы крови) могут повысить титр анти-D-антител у ранее сенсибилизированной женщины;
• сенсибилизация происходит после повторных беременностей, аборта, внематочной беременности, пузырного заноса, а также при неполноценности барьерных механизмов защиты (плацентарный барьер, плодные оболочки).
Ведение беременных с резус-отрицательной кровью
Задачи наблюдения
1. Выявить наличие сенсибилизации у беременной.
2. Оценить факторы риска возникновения гемолитической болезни плода.
3. Провести неспецифическую десенсибилизирующую и специфическую профилактику резус-сенсибилизации .
4. Отнести беременную к одной из диспансерных групп наблюдения для определения объема оптимального обследования и лечения.
Выделяют три группы наблюдения:
I группа — резус-отрицательные несенсибилизированные (первобеременные), у которых отсутствуют факторы возможной сенсибилизации. II группа — резус-отрицательные сенсибилизированные, но без признаков нарушения состояния плода (повторнобеременные, первородящие с отягощенным акушерским анамнезом). III группа — резус-отрицательные сенсибилизированные с признаками развития гемолитической болезни плода.
Алгоритм обследования
▲ Подробный сбор анамнестических данных.
Анамнез позволяет выявить возможность сенсибилизации у беременной. К факторам риска сенсибилизации относят повторную беременность с неблагоприятным исходом (самопроизвольный выкидыш, осложненные роды с оперативным родоразрешением), а также кровотечение, переливание крови, мертворождение неясной этиологии, рождение ребенка с гемолитической болезнью.
▲ Определение группы крови, резус-принадлежности у беременной женщины и ее мужа.Фактором риска является резус-отрицательная принадлежность крови у беременной и резус-положительная кровь отца ребенка, а также групповая совместимость крови супругов, которая усиливает возможный резус-конфликт между материнским и плодовым организмом. Важно определить генотип отца ребенка (гомозиготный, гетерозиготный).
▲ Исследование наличия в крови матери плодовых эритроцитов (антигенов).Для этого используется микроскопия мазка крови, обработанного кислым реагентом. При этом материнские эритроциты разрушаются, а плодовые сохраняются.
Титр антител определяют до 30 нед 1 раз в месяц. С 31-й до 36-й недели —2 раза, после 36 нед — еженедельно. По показаниям — чаще.
Титр антител означает наибольшее разведение сыворотки крови, при которой она еще способна агглютинировать резус-положительные эритроциты. Титр антител — кратный двум. Например 1:2, 1:4, 1:8, 1:16, 1:64 и т. д.
Следует принять во внимание, что титры антител не всегда свидетельствуют о наличии гемолитической болезни плода и степени ее тяжести. При низком титре антител могут рождаться мертвые или тяжело больные дети и, наоборот, при высоком титре — здоровые. Иммунокомпетентные клетки обладают способностью «памяти» и «титры по памяти» сохраняются на всю жизнь человека. Тем не менее при титре 1:16, 1:32 чаще рождаются здоровые дети. При более высоких титрах антирезусных антител и прогрессивном их нарастании чаще развивается тяжелая гемолитическая болезнь плода.
Неблагоприятными прогностическими признаками являются:
• нарастание титра антител;
• «скачущий» титр (смена подъемов и спадов титра неполных антител);
• появление антител в I триместре беременности.
Однако осложнения могут возникнуть при стабильном или низком титре резус-антител (1:2,
1:4, 1:8) и даже при снижении последнего. Причиной низкого титра или его снижения может быть переход антител через плацентарный барьер и связывание эритроцитами плода.
Исход беременности определяется не только титром, но и видом резус-антител.
▲ Определение полных и неполных антител.Следует различать агглютинирующие (неполные) и блокирующие (полные) антитела.
Агглютинирующие (неполные) антитела дают видимую агглютинацию с резус-положительными эритроцитами 0(1) или одноименной группы крови. Величина титра агглютинирующих антител не в полной мере отражает тяжесть резус-сенсибилизации. Относятся к иммуноглобулинам класса G, имеют небольшую молекулярную массу (160 000), легко проникают через плацентарный барьер и являются основной причиной гемолитической болезни плода.
Блокирующие (полные) антитела не дают видимой агглютинации, но осуществляют блокаду эритроцитов. Определяют блокирующие антитела с помощью пробы Кумбса, которая позволяет выявить фиксированные на эритроцитах антитела. Блокирующие антитела обычно сохраняются у женщин, перенесших трансфузию резус-несовместимой крови или эритроцитной массы, а также при неблагоприятном исходе предыдущей беременности (смерть плода). Блокирующие антитела относятся к иммуноглобулинам класса М. Их молекула имеет большие размеры (молекулярная масса 1 000000) и поэтому они не переходят через плацентарный барьер. Блокирующие антитела не играют большой роли в развитии гемолитической болезни и сохраняются по механизмам иммунологической памяти.
Антирезусные антитела умножаются в количестве при последующих резус-положительных беременностях.
▲ Определение генотипа отца ребенка (гомозиготный, гетерозиготный).Для прогнозирования гемолитической болезни плода определенное значение имеет выявление генотипа отца ребенка относительно его резус-антигена. При гомозиготном типе резус-фактора (например Rh DD) плод всегда будет резус-положительным и развитие гемолитической болезни очень вероятно. При гетерозиготном типе Rh-фактора (Rh DD или Сс) у отца ребенка вероятность наследования резус-фактора у плода составляет 50%.
Генотип крови отца ребенка очень важно определять в программе ЭКО и в программе антенатальной профилактики резус-сенсибилизации у несенсибилизированных резус-отрицательных женщин (первобеременные, женщины, родившие резус-отрицательных детей).
При гомозиготном типе крови отца ребенка профилактика сенсибилизации (иммунизации) необходима.
Ультразвуковая диагностика в выявлении гемолитической болезни плода
Наиболее ранние признаки гемолитической болезни плода следующие:
▲ Увеличение толщины плаценты. Если при нормальном развитии плода толщина плаценты не превышает 3—4 см, то при изосенсибилизации ее толщина достигает 5—8 см (толстая отечная плацента). Объем плаценты [Сичинва Л. Г. и др., 1989] представлен в табл. 13.1.
▲ Увеличение размеров печени (объема печени), что является достоверным признаком, характерным для иммунного повреждения плода. Объем печени плода и ее долей, по данным УЗИ, представлен в табл. 13.2 [Михайлов А. В., 1990].
▲ Увеличение размеров живота плода, отражающее наличие асцита, гепатоспленомегалию, состояние гипоксии (вздутие кишечника).
▲ Симптом двойного контура головки плода из-за отека подкожной жировой клетчатки.
▲ Снижение биофизического профиля плода (слабое шевеление, снижение тонуса, уменьшение числа дыхательных движений).
▲ Многоводие. Индекс амниотической жидкости составляет 24.
▲ Признаки гидроперикарда — один из ранних признаков гемолитической болезни плода.
▲ Увеличение размеров сердца (кардиомегалия), сопутствующее нарастанию сердечной недостаточности (отношение диаметра сердца к диаметру грудной клетки более чем 0,5).
Снижение кровотока в маточной артерии и сосудах пуповины плода, а также нарушение гемодинамики в системе мать — плацента — плод при иммуноконфликтной беременности и гемолитической болезни плода не имеет специфических особенностей. Более того, эти изменения могут быть не информативны из-за выраженной анемии и гемолиза эритроцитов, а также развития ДВС-синдрома.
Таким образом, основными ультразвуковыми признаками гемолитической болезни плода являются:
• полигидрамнион (многоводие);
• гепатоспленомегалия плода;
• повышение эхогенности кишечника как следствие гипоксии и отека стенки;
• смещение желудка увеличенной печенью плода;
• наличие асцита и гидроторакса;
• отек подкожной жировой клетчатки головы и конечностей (двухконтурность);
• патологическое положение плода — «поза Будды», когда имеет место вздутый большой живот, а конечности плода согнуты и располагаются в стороне от живота.
УЗД – картина изосенсибилизации
Кроме того, можно выявить расширение диаметра вены пуповины (до 10 мм и более), увеличение вертикального размера печени (более 45 мм), повышение скорости кровотока в нисходящей части аорты (тем выше, чем более выражена анемия у плода).
Исследование околоплодных вод в диагностике тяжести гемолитической болезни плода
Метод основан на исследовании околоплодных вод, взятых путем амниоцентеза.
Показания к амниоцентезу:
• нарастание титра антител свыше 1:32;
• «скачущий» титр;
• наличие в анамнезе рождения ребенка с тяжелой гемолитической болезнью;
• данные УЗИ, свидетельствующие о наличии у плода гемолитической болезни (гепатоспленомегалия, отечный синдром).
Оптимальный срок проведения амниоцентеза — 24—28 нед гестации.
Противопоказания к амниоцентезу:
• угрожающие преждевременные роды;
• наличие инфекции у матери;
• миома матки;
• расположение плаценты по передней стенке матки.
Проведение амниоцентеза под. контролем УЗД
Амниоцентез проводят в условиях стационара с соблюдением правил асептики и антисептики. Предварительно определяют место расположения плаценты. Пункцию передней брюшной стенки производят под местной анестезией по возможности вдали от головки плода. Иглу вводят под прямым углом к поверхности матки. Для анализа берут 15—20 мл околоплодных вод. При наличии многоплодной беременности исследуют околоплодные воды у каждого плода. Пункцию амниотической полости должен производить только квалифицированный акушер-гинеколог, владеющий этой методикой. Возможные осложнения: повреждение плода, сосудов плаценты, эмболия околоплодными водами, преждевременные роды.
В околоплодных водах определяют содержание:
• билирубина (спектрофотометрия, плотность околоплодных вод);
• общего белка (отражает функцию печени плода);
• глюкозы (отражает функцию печени плода);
• креатинина, свидетельствующее о функциональной способности почек плода;
• состояние КОС у матери.
Разберем кратко значение каждого показателя.
Содержание билирубина в околоплодных водах определяют методом спектрофотометрии [Lilly, 1961]. Билирубин (непрямой, токсичный, который не растворяется в воде, а только в липидах) проникает от плода путем трансфузии через сосуды и вартонов студень пуповины, а также путем диффузии через плаценту и амнион.
Проникновение билирубина повышает оптическую плотность околоплодных вод. Полученные данные оптической плотности наносят на стандартизированную кривую, где на горизонтальной линии (ось абсцисс) откладывают длину волны, на оси ординат (вертикальная) — оптическую плотность амниотической жидкости. Критерии оценки спектрофотометрических кривых оптической плотности билирубина и степени тяжести гемолитической болезни плода представлены в табл. 13.3 [Сидельникова В. М., Антонов А. Г., 2004].
Если оптическая плотность околоплодных вод составляет 0,23—0,34 отн. ед., воды имеют желтоватую окраску, плоду угрожает опасность. При цифрах 0,35—0,7 отн. ед. — состояние плода тяжелое («метаболический инсульт») — необходимо срочное родоразрешение. И наконец, «билирубиновый пик» 0,7 отн. ед. и более вызывает смерть плода.
Использование спектрофотометрического исследования околоплодных вод в оценке тяжести гемолитической болезни плода позволяет правильно установить диагноз более чем в 90% исследований [Сидельникова В. М. и др., 2004].
Содержание белка в околоплодных водах отражает состояние функции печени плода. При нормальном состоянии плода содержание белка в амниотической жидкости к концу беременности составляет до 3 г/л. При гемолитической болезни содержание белка в околоплодных водах повышено (почти в 2 раза). Высокий уровень белка отмечен при отечной форме гемолитической болезни (превышает 8,0 г/л).
Хотя содержание белка в околоплодных водах является важным диагностическим и прогностическим признаком в оценке степени тяжести гемолитической болезни плода, этот тест уступает методу спектрофотометрического анализа оптической плотности околоплодных вод.
Таблица 13.3. Критерии оценки спектрофотометрических кривых оптической плотности билирубина и степени тяжести гемолитической болезни плода
|
Величина «билирубинового пика», отн. ед. |
Характеристика спектрофотограмм |
Степень тяжести гемолитической болезни |
Повторность амниоцентеза |
|
От 0,10 до 0,15 |
Нормальная кривая |
Отсутствует |
Через 14 дней |
|
От 0,16 до 0,22 |
1+ патологическая |
Легкая |
Через 10 дней |
|
От 0,23 до 0,34 |
2+ патологическая |
Средняя |
Через 7 дней |
|
От 0,35 до 0,7 |
3+ патологическая |
Тяжелая |
Через 3—4 дня |
|
Свыше 0,7 |
4+ патологическая |
Смерть плода |
— |
Следует подчеркнуть, что при тяжелой форме гемолитической болезни у плода имеют место выраженная гипопротеинемия, выраженные отеки, снижение белково-образующей функции печени и «потеря» белка, который «уходит» в околоплодные воды.
Содержание глюкозы в околоплодных водах также отражает функциональные способности печени. При гемолитической болезни содержание глюкозы в околоплодных водах, так же как и белка, повышается в связи с тем, что печень больного плода не способна накапливать гликоген. При легкой и среднетяжелой форме заболевания содержание глюкозы существенно не изменяется (так же, как и у здоровых плодов), при тяжелой форме гемолитической болезни плода содержание глюкозы в амниотической жидкости повышается (плод теряет глюкозу и она переходит в околоплодные воды).
Концентрация креатинина в околоплодных водах отражает функциональное состояние почек плода. При гемолитической болезни концентрация креатинина в околоплодных водах уменьшается, что обусловлено снижением выведения креатинина почками, нарушением азотного обмена.
При исследовании кислотно-основного состояния (КОС) околоплодных вод при тяжелой гемолитической болезни плода выявлен сдвиг рН в сторону кислой реакции, увеличение количества недоокисленных продуктов обмена и снижение щелочных резервов. При легкой и среднетяжелой формах заболевания существенных изменений КОС в околоплодных водах не выявлено.
Кордоцентез
Метод кордоцентеза (пункция сосудов пуповины плода) позволяет исследовать кровь плода, определить содержание гемоглобина, гематокритное число, уровень билирубина, группу крови, резус-фактор, кариотип плода и другие параметры.
С помощью прямой реакции Кумбса определяют взаимодействие эритроцитов плода с проникшими к нему антителами матери. Эритроциты плода фиксируют материнские антитела. При действии на эритроциты плода антиглобулиновой сыворотки образуются агглютинаты.
Наиболее достоверным критерием гемолитической болезни плода является оценка гематокритного числа, который свидетельствует о степени гемолиза эритроцитов плода. Снижение гематокритного числа на 10—15% указывает на тяжелую форму гемолитической болезни плода.
В норме гематокритное число до 28 нед составляет 35%, с 38 нед — до 44% (Г. М. Савельева).
Техника кордоцентеза
Кордоцентез производит в стационаре высококвалифицированный акушер-гинеколог, который прошел специальную подготовку и хорошо владеет этой методикой. После определения локализации плаценты, положения плода, визуализации пуповины под местной анестезией в асептических условиях специальной иглой с пункционным адаптером под контролем УЗИ производят пункцию вены пуповины. Берут 2—3 мл крови.
Возможные осложнения: кровотечение из места пункции, образование гематомы, увеличение титра антирезус-антител в связи с плодово-материнской трансфузией, инфицирование, преждевременные роды.
Профилактика и лечение изосерологической несовместимости в зависимости от степени риска развития гемолитической болезни плода
Для диагностики изосенсибилизации (наличие антител против плода) женщинам с резус-отрицательной кровью проводят серологические исследования во время беременности в динамике ее развития. Наличие антител и повышение титра атипических антител может указывать на развивающееся заболевание плода, однако, не всегда, так как у сенсибилизированных пациенток (повторная беременность, переливание крови, аборты, мертворождения в анамнезе) до настоящей беременности уже имеются специфические иммуноглобулины (антитела к резус-фактору или к системе АВО), которые сохраняются на всю жизнь. Это так называемые антитела памяти.
Тесной коррелятивной связи между значениями титра антител и тяжестью анемии плода не имеется.
В связи с этим для диагностики гемолитической болезни плода существуют другие методы исследования, которые изложены выше.
При взятии на учет беременных с резус-отрицательной кровью следует учитывать риск развития гемолитической болезни у плода, новорожденного. Различают высокую и низкую степени риска.
Низкий риск
• Факторы риска
К ним относятся:
• первая беременность;
• повторная беременность без наличия у женщины антител в крови;
• резус-отрицательная принадлежность крови у отца ребенка (т. е. и у плода).
Объем исследования (кроме общепринятого) включает определение наличия и титра антител до 28 нед 1 раз в месяц, после 28 нед 2 раза в месяц.
При выполнении инвазивных вмешательств, к которым относятся биопсия хориона, кордоцентез, амниоцентез, а также при осложненном течении беременности (отслойка хориона, маточное кровотечение, угроза прерывания беременности) проводят неспецифическую и специфическую изоиммунизации во время беременности.
• Неспецифическая профилактика
К неспецифической профилактике относят назначение препаратов антиагрегантного действия (агапурин по 25 мг 2—3 раза в день, глюконата кальция по 0,5 г 3 раза в день, препаратов железа для профилактики анемии, рутина по 0,02 г 2—3 раза в день, теоникола по 0,15 г или метионина по 0,25 г 2—3 раза в день, на ночь — супрастина по 0,025 г.
• Специфическая профилактика
К специфической профилактике относят введение препарата анти-D-иммуноглобулина во время беременности и после родов (аборта, внематочной беременности, удаления пузырного заноса).
Обязательным условием проведения специфической иммунопрофилактики является отсутствие в крови матери специфических антирезусных антител.
В I триместре беременности (10—13 нед) вводят 50 мкг антирезус-D-иммуноглобулина, во II триместре (27—28 нед) — 300 мкг, после родов — 350 мкг. Способ введения внутримышечный.
В 28 нед беременности специфическая иммунопрофилактика резус-отрицательным несенсибилизированным женщинам проводится при следующих факторах:
• отслойке хориона, плаценты;
• кровянистых выделений из матки (маточно-плацентарная инфузия);
• угрозе преждевременных родов;
• наличии у матери сахарного диабета, артериальной гипертензии, плацентарной недостаточности;
• резус-положительной принадлежности крови отца ребенка;
• неблагоприятном гомозиготном генотипе отца ребенка, при котором могут родиться только резус-положительные дети (Rh-фактор Dd);
• случайной трансфузии резус-положительной крови (даже введенной внутримышечно).
Специфическая иммунопрофилактика во время беременности не исключает необходимости введения антирезус-D-иммуноглобулина в первые 24—72 ч после родов.
Следует быстрее после любой ситуации, провоцирующей поступление эритроцитов плода в кровоток матери, вводить антирезус-В-иммуноглобулин. Дозу вводимого иммуноглобулина рассчитывают исходя из срока беременности и величины плодово-материнской трансфузии.
В I триместре беременности объем крови у плода незначителен и вероятность сенсибилизации матери после какой-либо из перечисленных причин низка. Поэтому матери вводят 50 мкг антирезус-D-иммуноглобулина.
Во II и III триместрах беременности объем крови плода гораздо больше, трансфузия может достигать нескольких миллилитров. Женщине вводят большую дозу и проводят окраску мазка материнской крови по Клейхауэру. Это исследование позволяет определить количество эритроцитов плода, а следовательно, объем плодово-материнской трансфузии (основываясь на свойстве эритроцитов плода выдерживать денатурирующее действие спиртов или кислот) и рассчитать дополнительную дозу препарата.
Противопоказания к назначению антирезус-D-иммуноглобулина:
• резус-положительная кровь у родильницы;
• резус-отрицательная кровь, содержащая противорезусные антитела у родильницы;
• введение препарата женщинам с резус-отрицательной кровью позже чем через 72 ч после родов, абортов или внематочной беременности.
Причины неадекватной антирезус-профилактики при предыдущей беременности могут быть следующие:
• не было сведений о Rh-принадлежности женщины на ранних этапах беременности при угрожающем аборте с кровотечением;
• IgD или не назначался, или не был введен своевременно;
• введенная доза IgD оказалась недостаточной;
• женщина отказалась от введения ей IgD (на религиозной почве или по другой причине);
• у беременной, ее ребенка или мужа неправильно определена Rh-принадлежность.
Действие введенных пассивных антирезусных антител
Предполагают, что введенные антитела блокируют антигенные участки резус-положительных эритроцитов и таким образом предотвращается образование активных новых антител в системе макрофагов материнского организма. Избыток антител (в результате введенных пассивных антител) ограничивает образование новых антител, т. е. подавляет иммунный ответ материнского организма.
Пациенткам даже при низкой степени риска не рекомендуется (по возможности) расширять показания к инвазивным методам диагностики, при которых могут возникнуть маточно-плацентарные трансфузии и сенсибилизация к резус-фактору.
Высокий риск
Группа высокого риска по развитию гемолитической болезни плода — повторнобеременные, повторнородящие резус-отрицательные женщины с отягощенным акушерским анамнезом (искусственные аборты, самопроизвольные выкидыши, осложненные беременности и роды) и наличием в крови специфических антирезусных или групповых антител.
Специфическую профилактику антирезус-D-иммуноглобулином сенсибилизированным резус-отрицательным беременным не проводят, так как в ней нет смысла. У матери уже существуют антитела к резус-фактору. Однако защитные механизмы, структурно-функциональная полноценность плацентарного барьера могут предотвратить развитие иммунологического конфликта у плода.
Применение специфической иммунопрофилактики резус-отрицательным женщинам может практически решить проблему иммуноконфликтной беременности, что имеет место в экономически развитых странах Европы. Однако, если пациентка сенсибилизирована к резус-фактору, прогноз для плода ухудшается. Наличие у матери антирезусных антител является фактором риска развития гемолитической болезни у плода.
♦ Значение титра антирезусных антител
При титре меньше 1:16 у женщины, иммунизированной при данной беременности, риск развития гемолитической болезни плода невысок. При последующих беременностях при данном титре антител риск возрастает. Критические уровни титра антител по другим системам эритроцитарных антигенов не так четко определены. К неблагоприятным титрам относят: 1:64, 1:128 и выше.
После 16—18 нед беременности титр антител следует определять через каждые 2—4 нед с 28 нед — 4 раза в месяц. Сыворотку, оставшуюся от предыдущего теста, следует сохранять в качестве контроля. Это позволяет повысить точность теста.
При повышении титра антител, угрозе преждевременного прерывания беременности, ФПН во II триместре беременности осуществляют плазмаферез или гемосорбцию. Внутривенно (в условиях стационара) вводят гемодез 400,0 мл или реополиглюкин 400,0 мл, либо глобулин 5% — 200,0 мл. Повторяют инфузию 2—3 раза.
♦ Неспецифическая десенсибилизирующая профилактика
К неспецифической десенсибилизирующей профилактике относят введение раствора глюкозы 40% — 40,0 мл внутривенно с раствором аскорбиновой кислоты 5% — 3,0 мл, раствором кокарбоксилазы 50 мг и раствором глюконата кальция 10% — 10,0 мл. На курс 10 инфузий. Сроки терапии: 14—16, 26—28, 34—36 нед.
В. М. Сидельниковой (1997) разработаны курсы метаболической терапии, направленные на нормализацию процессов биоэнергетики на клеточном уровне и стимуляцию биосинтетических процессов при плацентарной недостаточности и гипоксии плода. Курсы назначаются поочередно комплексами.
К препаратам I курса относятся кофакторы и субстраты ключевого звена цикла Кребса: тиаминпирофосфат (кокарбоксилаза), рибофлавин-мононуклеотид, липоевая кислота, пантотенат кальция, α-токоферола ацетат.
Лекарственные вещества, входящие во II курс метаболической коррекции, обладают свойствами, стимулирующими внутриклеточную регенерацию, синтез нуклеиновых кислот и белка, нормализующими процессы ана- и катаболизма на лейкоцитарном уровне (рибоксин, оротат калия), участвуют в регуляции окислительного фосфорилирования, белкового и липидного обмена, повышают защитные и стимулирующие свойства гепатоцитов при плацентарной недостаточности (пиридоксальфосфат).
Дополнительно к вышеперечисленным препаратам назначают троксевазин — препарат, содержащий флавоноиды, являющиеся производным витаминов группы В. Выбор препарата основывается на его свойствах улучшать процессы микроциркуляции на уровне капилляров, участвовать в окислительно-восстановительных реакциях. Немаловажное значение имеет антиокислительная способность троксевазина, предохраняющая от окисления аскорбиновую кислоту и адреналин в организме, а также его противовоспалительное действие. При отсутствии возможности индивидуального подбора метаболической терапии можно воспользоваться усредненным типом терапии. Курс метаболической терапии проводят в 14-16, 26-38, 30-32 нед.
I курс:
• кокарбоксилаза 100 мг 1 раз внутримышечно или бенфотиамин 0,01 г 3 раза;
• рибофлавин-мононуклеатид 1,0 мл внутримышечно 1 раз в день;
• пантотенат кальция 0,1 г 3 раза;
• липоевая кислота 0,025 г 3 раза;
• витамин Е 1 капсула (0,1 г) 3 раза;
II курс:
• рибоксин 0,2 г 3 раза в день;
• пиридоксальфосфат (пиридоксин) 0,005 г 3 раза;
• фолиевая кислота 0,001 г 3 раза;
• оротат калия 0,5 г 3 раза до еды;
• витамин Е 1 капсула (0,1 г) 3 раза.
Несмотря на то что в комплекс метаболической терапии входит много витаминов, заменить их поливитаминами нецелесообразно, так как лечение рассчитано на восстановление цикла Кребса, а затем нормализацию окислительно-восстановительных процессов в клетках. При приеме поливитаминов такой последовательности не происходит.
Во время беременности, помимо курсов метаболической терапии, применяют актовегин — депротеинизированный гемодиализат, влияющий непосредственно на клеточный обмен путем повышения поступления и утилизации кислорода и улучшения транспорта и утилизации глюкозы. Актовегин стимулирует активность ферментов окислительного фосфорилирования. Препарат назначают по 5 мл внутривенно капельно в 5% растворе глюкозы 250 мл или в изотоническом растворе хлорида натрия через день в количестве 5—7 введений. Актовегин можно заменить инстеноном.
Инстенон является комбинированным активатором кровообращения и метаболизма головного мозга и состоит из трех компонентов: этамивана — активатора лимбико-ретикулярных структур мозга, гексобендина — стимулятора анаэробного окисления, этофиллина — препарата, вызывающего оптимизацию метаболизма и способствующего увеличению перфузионного давления в сосудах, не влияя на артериальное давление.
Инстенон вводят только внутривенно капельно в дозе 2 мл в 250 мл изотонического раствора хлорида натрия 1 раз в сутки через день, всего 5 введений.
Если беременная сенсибилизирована к другим антигенам, ее беременность следует вести по той же схеме, что и при D-изоиммунизации. Исключением будут только случаи Келл-изоиммунизации, так как результаты спектрофотометрии слабо коррелируют с тяжестью анемии плода.
Задачей наблюдения является определение начала развития и степени тяжести гемолитической болезни плода. Этим беременным проводят весь перечисленный комплекс обследования. Определяют группу крови, резус-фактор, генотип отца ребенка, титр антител, их характер (полные, неполные). В 10 нед гестации производят биопсию хориона для определения группы крови и резус-фактора, пола плода. В процессе беременности в динамике исследуют данные УЗИ, околоплодные воды.
УЗИ позволяет диагностировать гемолитическую болезнь плода. При легкой степени болезни характерных ультразвуковых признаков можно не обнаружить. У беременных с титром антител 1:4, 1:8 бывает достаточным проведение повторного УЗИ для подтверждения удовлетворительного состояния плода (вероятность развития водянки или многоводия невысока). У беременных с более высоким титром антител (1:64, 1:128) и сенсибилизированных при предыдущей беременности слежение за состоянием плода состоит в сочетании УЗИ со спектрофотометрией околоплодных вод. При умеренной или тяжелой форме гемолитической болезни плода может иметь место многоводие, увеличение размеров печени и селезенки, признаки отека плода и плаценты.
Еще более точную информацию о состоянии плода может дать непосредственное исследование фетальной крови, полученной при кордоцентезе. Это позволяет определить группу крови и резус-принадлежность крови плода. Если плод оказывается резус-отрицательным, дальнейшее проведение комплексного исследования не требуется. Еще более перспективным является применение ПЦР с той же целью — определение резус-принадлежности крови плода.
♦ Снижение сенсибилизации
Применение глюкокортикостероидов.Для снижения силы иммунологического конфликта между матерью и плодом, ослабления тяжести гемолитической болезни, уменьшения проницаемости плаценты для эритроцитов плода беременным назначают глюкокортикостероиды.
В 26—28 нед гестации рекомендуют прием преднизолона:
1-я неделя — по 5 мг 2 раза; 2-я неделя — по 2,5 мг 3 раза; 3-я неделя — по 2,5 мг 2 раза; 4-я неделя — по 2,5 мг 1 раз.
Глюкокортикостероиды подавляют синтез антирезусных антител при наличии сенсибилизации материнского организма. Снижают силу аллергических реакций, нормализуют метаболизм тканей и клеток.
При диагностировании гемолитической болезни плода, нарастании титра антител внутривенно вводят гемодез — 400,0 мл, реополиглюкин — 400,0 мл, альбумин 5% — 200,0 мл.
Беременным, отнесенным к группе высокого риска (резус-отрицательные, сенсибилизированные с признаками гемолитической болезни плода), кроме десенсибилизирующей терапии, проводят кордоцентез и заменное переливание крови у плода.
Плазмаферез.Этот метод обладает рядом положительных эффектов. Это прежде всего:
• детоксикация (удаление токсичных субстанций);
• улучшение реологических свойств крови (снижение вязкости, повышение текучести, снижение общего периферического сосудистого сопротивления);
• иммунокоррекция (удаление антигенов, антител, ЦИК).
Техника прерывистого плазмафереза заключается в следующем.
1. Пункция локтевой вены.
2. Введение плазмозамещающих коллоидных и кристаллоидных растворов в соотношении к удаляемой плазме 1:2.
3. Эксфузия крови (400—500 мл) в пластиковые контейнеры типа «Гемакон 500/300».
4. Центрифугирование удаленной крови (при скорости 3500—5000 об/мин) для отделения форменных элементов от плазмы.
5. Реинфузия форменных элементов крови, разведенных изотоническим раствором хлорида натрия.
Плазмаферез повторяют 2—3 раза. Курс терапии составляет 3—5 сеансов.
Непрерывный плазмаферез требует катетеризации двух вен. Один венозный доступ необходим для введения инфузионных сред, другой — для подключения к сепаратору крови.
Для профилактики тромбообразования вводят 5000—10 000 ЕД гепарина внутривенно. С целью возмещения дефицита ОЦК используют инфузионные среды различной направленности действия.
Противопоказания к проведению плазмафереза со стороны матери:
1) органические изменения сердечно-сосудистой системы и почек;
2) анемия (гемоглобин ниже 100 г/л);
3) гипопротеинемия (уровень белка 55 г/л и ниже);
4) гипокоагуляция;
5) аллергические реакции на антикоагулянты, коллоидные и белковые препараты.
Осложнения, связанные с процедурой плазмафереза:
1. Коллаптоидные состояния, как правило, являющиеся следствием неадекватного плазмозамещения объему удаленной плазмы у больных с гипотонией. При возникновении коллапса удаление плазмы необходимо прекратить и провести инфузионную терапию кристаллоидными, коллоидными и белковыми препаратами.
2. Аллергические реакции на введение инфузионных сред. В подобных ситуациях введение растворов прекращают, показано использование антигистаминных препаратов и кортикостероидов.
3. Анемия и симптомы стенокардии. Необходим тщательный учет противопоказаний к плазмаферезу у больных с анемией. В случае возникновения тяжелой анемии — введение свежезаготовленной эритроцитной массы и назначение антианемических препаратов.
4. Нарушение электролитного состава крови (гипокальциемия, гипокалиемия), которое может проявляться сердечной аритмией. Обязателен контроль уровней электролитов и устранение возникших нарушений.
В настоящее время плазмаферез в современном его исполнении является одним из основных методов терапии гемолитической болезни плода на этапе подготовки к родоразрешению.
Гемосорбция.С целью уменьшения степени резус-сенсибилизации осуществляют гемосорбцию с использованием активированного угля для сорбции свободных антител. Применение гемо-сорбции показано у беременных с крайне отягощенным акушерским анамнезом (повторные выкидыши, рождение мертвого ребенка). Оптимальный срок проведения гемосорбции — 20—24 нед беременности. Гемосорбцию проводят в стационаре. За один сеанс через гемосорбент перфузируется 8—12 л крови (2—3 ОЦК). Интервал между сеансами — 2 нед. Курс сорбционной терапии необходимо заканчивать за 1 нед до предполагаемого срока родоразрешения.
Особенности родоразрешения резус-отрицательных женщин
Родоразрешение беременных с резус-отрицательной кровью и наличием резус-положительного плода нередко сопровождается кровотечением в последовом и раннем послеродовом периодах. Причинами плотного прикрепления плаценты являются повышенное количество якорных ворсин у сенсибилизированных к резус-фактору рожениц, а также большие размеры плаценты, а следовательно, и плацентарной площадки, снижение сократительной способности матки и нарушение системы гемостаза (ДВС-синдром).
Отмечается более высокая частота (до 6%) преждевременной отслойки плаценты, возникающей в родах. В родах усиливается риск проникновения крови плода в материнский кровоток, а следовательно, и сенсибилизации.
Основные задачи ведения родов у этого контингента женщин следующие.
1. Проведение родов с минимальным повреждением материнских тканей (практически без разрывов шейки матки, влагалища и промежности). Нецелесообразны и такие мероприятия, как рассечение промежности. Неблагоприятны ручное отделение плаценты и ручное контрольное исследование матки, которые производят только по показаниям.
2. Нежелательны методы родостимуляции, которые сопровождаются микроскопической отслойкой плаценты и попаданием фетальной крови в кровоток матери. Поэтому важно обеспечить нормальную координированную сократительную деятельность матки с хорошей ее релаксацией между схватками.
3. Показана ранняя амниотомия для снижения внутриамниотического и внутримиометрального давления, что особенно важно при низком расположении плаценты для предупреждения попадания околоплодных вод в венозный синус плаценты.
В процессе первого периода родов целесообразна внутривенная инфузия но-шпы или баралгина, разведенных в 500 мл изотонического раствора хлорида натрия. Но-шпы достаточно 4 мл, баралгина — 5 мл.
В конце второго периода родов при прорезывании головки или переднего плечика плода внутривенно одномоментно вводят 1 мл метилэргометрина, разведенного в 20 мл 40% раствора глюкозы.
4. Как правило, родоразрешение проводят через естественные родовые пути. Кесарево сечение выполняют только при акушерских осложнениях: предлежании плаценты, неправильном положении плода, рубце на матке и др.
5. Оптимальным сроком родоразрешения является 37—38 нед, так как к концу беременности увеличивается поступление резус-антител к плоду. При диагностированной гемолитической болезни плода родоразрешение возможно и в более ранние сроки. При этом для профилактики респираторного дистресс-синдрома назначают дексаметазон по 2 мг 4 раза в сутки за 2 дня до предполагаемого срока родов.
6. При выраженной отечной форме гемолитической болезни плода беременность прерывают в любом сроке. Если к моменту родоразрешения при УЗ И определяют очень большие размеры живота, целесообразно удалить асцитическую жидкость путем прокола передней брюшной стенки матери, матки и передней брюшной стенки плода [Савельева Г. М., 2000].
7. Пуповину у новорожденного пересекают сразу и как можно быстрее отделяют от матери во избежание массивного попадания резус-антител в кровоток новорожденного. Из пуповины берут кровь для определения содержания билирубина, гемоглобина, группы крови и резус-принадлежности ребенка.
8. Проводят непрямую пробу Кумбса, которая позволяет обнаружить эритроциты новорожденного, связанные с антителами матери (реакция агглютинации крови ребенка со специфической сывороткой Кумбса).
9. Скобку на пуповину не накладывают, а перевязывают нитью. Пуповинный остаток в 2— 3 см может потребоваться для использования пуповинных сосудов в случае необходимости заменного переливания крови.
Грудное вскармливание.Грудное вскармливание рекомендуется сохранять во всех случаях, но первые 7—10 дней новорожденного кормят кипяченым грудным молоком (при кипячении антитела разрушаются), а далее — после исследования грудного молока на наличие антител — сохраняют натуральное грудное вскармливание.
Профилактика резус-сенсибилизации.Основные положения ее следующие.
1. Сохранение первой беременности у резус-отрицательных женщин.
2. Применение специфической иммунопрофилактики резус-отрицательным, несенсибилизированным беременным и родильницам, а также женщинам после аборта, внематочной беременности, пузырного заноса.
3. Переливание компонентов крови (эритроциты, тромбоциты) только с учетом групповой и резус-принадлежности.
4. Профилактика осложненного течения беременности.
5. Проведение неспецифической десенсибилизирующей терапии у беременных с наличием противорезусных антител.
Гемолитическая болезнь плода и новорожденного
Изменения в организме плода при гемолитической болезни
Гипербилирубинемия не оказывает значительного влияния на состояние плода, так как печень матери берет на себя функцию обезвреживания образующегося билирубина. Гипербилирубинемия опасна для новорожденного.
По данным вскрытий плодов, умерших от гемолитической болезни, наблюдают характерную водянку со вздутием живота и выраженным подкожным отеком. Всегда отмечают выраженную анемию с преобладанием незрелых форм эритроцитов. При вскрытии обнаруживают асцит, чрезмерно увеличенные печень и селезенку; их нижние полюсы могут достигать подвздошного гребня. В обоих органах отмечают выраженный экстрамедуллярный эритропоэз, большое количество эритробластов. Все это приводит к нарушению нормальной анатомии. Полости сердца обычно расширены, мышечная стенка гипертрофирована. Вдоль венечных сосудов можно обнаружить очаги эритропоэза. Часто выявляется гидроторакс. В легких обнаруживают полнокровие и большое число эритробластов. В почках может быть выраженный эритропоэз, но они обычно нормальных размеров. В костном мозге отмечают полицитемию. Характерный вид и у плаценты: выраженный отек, увеличение размеров. Масса ее часто достигает 50% от массы плода. Плацента и оболочки в большей или меньшей степени окрашены в желтый цвет из-за желчных пигментов, выделяемых почками плода. В ворсинах хориона — отек, стромальная гиперплазия, увеличение числа капилляров.
Несмотря на хорошо известную картину патологических изменений, хронология процесса не совсем ясна. Сначала считали, что водянка — этоследствие сердечной недостаточности, развившейся на фоне тяжелой анемии и гиперволемии плода, но сейчас стало известно, что у живорожденных детей с водянкой не отмечено ни значительной желудочковой недостаточности, ни гиперволемии. Более новая точка зрения состоит в том, что асцит у плода — это результат гипертензии в портальной и пупочной венах из-за увеличения и анатомических изменений печени. Вследствие эритропоэза в печеночной ткани развивается гипопротеинемия как результат печеночной недостаточности и неспособности отечной плаценты обеспечивать нормальный перенос аминокислот и пептидов. Это в свою очередь ведет к нарастанию асцита и последующему генерализованному отеку. С разработкой методики кордоцентеза стало возможным понять патофизиологию водянки. Действительно, у пораженных плодов часто обнаруживают гипопротеинемию и гипоальбуминемию, а у плодов с водянкой это — обязательная находка. Эти данные доказывают, что гипопротеинемия играет главную роль в генезе водянки плода. Выявлено, что водянка не развивается до тех пор, пока уровень гемоглобина у плода не снижается менее 40 г/л. Средний уровень гематокритного числа при водянке составляет 10,2%.
Распад эритроцитов, повреждение функции почек, печени и головного мозга плода происходят в результате воздействия неполных антител, переходящих к плоду от матери. При воздействии неполных антител развивается тромбоз капилляров и ишемический некроз тканей. В печени плода снижается синтез белков, возникает гипо- и диспротеинемия, в результате — снижается онкотическое давление плазмы, повышается сосудистая проницаемость, нарастают отечность, анасарка. При разрушении эритроцитов выделяются тромбопластические факторы, развивается ДВС-синдром, возникают нарушение микроциркуляции, глубокие метаболические расстройства у плода.
Гемолитическая болезнь часто развивается у новорожденного из-за массивного поступления материнских антител в его кровоток в процессе рождения, до пересечения пуповины.
В первые часы после рождения происходит накопление токсичного непрямого билирубина в тканях ребенка. В клетках нервной системы нарушаются процессы клеточного дыхания (билирубиновая энцефалопатия), в результате чего может наступить смерть ребенка или стойкие неврологические нарушения (глухота, слепота), сохраняющиеся на всю жизнь.
Диагностика гемолитической болезни новорожденного
Сразу после рождения ребенка у него определяют:
• группу крови;
• резус-фактор;
• гемоглобин (в норме — 38,4 г/л);
• количество эритроцитов (в норме — 6,0 • 10|2/л);
• содержание билирубина (в норме 11,97— 47,88 мкмоль/л).
Для определения блокирующих (полных) антител проводят непрямую пробу Кумбса, позволяющую выявить эритроциты новорожденного, связанные с антителами; почасовой прирост билирубина, увеличение его содержания свыше 5,13 мкмоль/л в 1 ч свидетельствует о нарастании тяжести желтухи.
Гемолитическая болезнь новорожденного характеризуется быстрым нарастанием анемии, желтухи, содержанием непрямого токсичного билирубина и быстрым почасовым его приростом. У новорожденного появляется вялость, гипорефлексия, снижение тонуса, снижение сосательного рефлекса, апноэ.
Сущность гемолитической болезни плода заключается в гемолизе эритроцитов, анемии, билирубиновой интоксикации. Вследствие распада эритроцитов под воздействием противорезусных антител матери происходит нарастание токсичного непрямого билирубина. Печень теряет способность переводить непрямой билирубин в прямой, который растворяется в воде и выводится из организма почками. Развивается гипоксия, тяжелая интоксикация.
Формы гемолитической болезни новорожденного
Выделяют три формы гемолитической болезни.
1. Гемолитическая анемия.
2. Гемолитическая анемия в сочетании с желтухой.
3. Гемолитическая анемия в сочетании с желтухой и водянкой.
Кратко рассмотрим эти клинические формы, которые отражают тяжесть заболевания.
Гемолитическая анемия— наиболее легкая форма заболевания. У новорожденного снижен уровень гемоглобина и количество эритроцитов. Кожные покровы бледные, отмечается небольшое увеличение печени и селезенки. Содержание гемоглобина и билирубина может находиться на нижней границе нормы или несколько ниже.
Анемическая форма гемолитической болезни является следствием воздействия небольшого количества резус-антител на доношенный или почти доношенный плод (37—40 нед).
Изоиммунизация плода происходит чаще в родах. Ведущим признаком нетяжелого повреждения является анемия.
Гемолитическая анемия в сочетании с желтухой— более частая и тяжелая форма заболевания. Основными симптомами являются: гипер- или нормохромная анемия, желтуха и гепатоспленомегалия. В этих случаях имеет место желтушное окрашивание околоплодных вод, кожных покровов, первородной смазки, пуповины, плаценты и плодовых оболочек. Содержание непрямого билирубина составляет более 50—60 мкмоль/л. Состояние новорожденного постепенно ухудшается, появляются судорожные подергивания, нистагм, гипертонус.
При быстром повышении почасового прироста билирубина в 5—10 раз развивается «ядерная желтуха», свидетельствующая о поражении ЦНС, когда могут возникнуть слепота, глухота, умственная неполноценность. Содержание гемоглобина составляет ниже 38 г/л.
Желтушная форма возникает, если антитела действуют на зрелый плод непродолжительное время. Декомпенсации защитно-приспособительных механизмов не происходит, плод рождается жизнеспособным.
После рождения быстро развиваются желтуха, интоксикация непрямым билирубином. Нередко присоединяются инфекционные осложнения (пневмония, респираторный дистресс-синдром, омфалит). После 7 сут жизни патогенное воздействие проникших в кровь плода антител прекращается.
Гемолитическая анемия в сочетании с желтухой и водянкой— наиболее тяжелая форма заболевания. Новорожденные, как правило, либо рождаются мертвыми, либо умирают в раннем неонатальном периоде. Клиническими симптомами заболевания являются: анемия, желтуха и общий отек (асцит, анасарка), выраженная спленомегалия. Нередко развивается геморрагический синдром.
Проникновение антител матери через плаценту происходит далеко не всегда, тяжесть поражения плода не всегда соответствует титру (концентрации) резус-антител в крови беременной женщины.
У части резус-отрицательных женщин в связи с патологией беременности и плацентарной недостаточностью резус-антитела проникают в организм плода в течение беременности. При этом возникают фетопатии: врожденная форма гемолитической болезни новорожденного (отечная, желтушная), рождение мацерированных плодов. У доношенных плодов гемолитическая болезнь новорожденных встречается в десятки раз чаще, чем у недоношенных. Это свидетельствует об усилении транспорта изоантител через плаценту перед родами и в процессе родов.
При отечной форме гемолитической болезни новорожденного имеются выраженные признаки незрелости даже у доношенных новорожденных. В брюшной, плевральной полостях, в полости перикарда содержится большое количество жидкости, в тканях печени, почек, селезенки различные кровоизлияния. Селезенка увеличена в 5— 10 раз, вилочковая железа уменьшена на 50%, печень увеличена в 2 раза, в легких выражены признаки гипоплазии.
Непосредственной причиной смерти новорожденных при отечной форме гемолитической болезни являются тяжелые дистрофические изменения жизненно важных органов, невозможность самостоятельного дыхания.
Отечная форма гемолитической болезни новорожденного развивается при повторном воздействии во время беременности умеренного количества резус-антител. Основным признаком тканевых реакций является развитие компенсаторно-приспособительных процессов, разнообразие и выраженность которых увеличиваются со сроком внутриутробной жизни плода (увеличение размеров сердца, печени, селезенки, лимфатических узлов).
В связи с этим, несмотря на продолжающееся повторное проникновение изоантител, плод выживает, но у него возникают дистрофические процессы в органах и тканях, нарушается развитие легких и почек. Из-за высокой проницаемости сосудов появляются отеки, масса плода не соответствует гестационному сроку и увеличена в 1,5—2 раза. Плод, родившийся живым, чаще всего умирает.
Внутриутробная смерть плода с мацерацией при изоиммунологическом конфликте происходит у сенсибилизированных женщин при массивном прорыве плацентарного барьера для антител в сроке 26—28 нед беременности. Незрелость органов и систем плода обусловливает быстрое развитие дистрофических процессов и некротических изменений, и плод умирает. В более позднем сроке (34—36 нед) к такому же исходу приводит действие очень большого количества антител.
Лечение гемолитической болезни плода
В настоящее время для лечения гемолитической болезни плода проводят внутриматочные гемотрансфузиипод контролем ультразвука. Гемотрансфузии плоду можно проводить начиная с 18 нед беременности. Внутриутробное переливание крови создает предпосылки для пролонгирования беременности. Существуют внутрибрюшной и внутрисосудистый способы гемотрансфузии.
Техника внутрибрюшной трансфузии заключается в проколе брюшной стенки матери, стенки матки, брюшной стенки плода и введении в его брюшную полость одногруппной и резус-отрицательной эритроцитной массы, которая адсорбируется лимфатической системой и достигает сосудистой системы плода.
Предпочтение отдают внутрисосудистой гемотрансфузии плоду, показаниями к которой при резус-сенсибилизации являются выраженная анемия и гематокритное число менее 30%.
С целью проведения внутрисосудистой гемо-трансфузии выполняют кордоцентез. Вену пуповины пунктируют в непосредственной близости от ее вхождения в плаценту. Проводник извлекают из иглы и производят забор крови для определения гематокритного числа плода. Эритроцитную массу медленно вводят через иглу, после чего забирают вторую пробу крови для определения конечного плодового гематокритного числа и оценки адекватности проведенной терапии. Для остановки движений плода, вследствие которых игла может быть вытолкнута им из вены пуповины, плоду вводят ардуан (пипекуроний) внутривенно или внутримышечно. Определение необходимости и времени проведения последующих гемотрансфузий плоду основывается на результатах УЗИ, посттрансфузионных показателях гемоглобина и гематокритного числа у плода.
Переливаемые компоненты поступают непосредственно в кровеносное русло плода, что может спасти его жизнь в случае тяжелого заболевания.
Внутрибрюшное переливание следует проводить только в том случае, если срок беременности меньше 22 нед или проведение внутрисосудистого переливания затруднено. В плазме, взятой при кордоцентезе, определяют концентрацию фетального гемоглобина, группу крови и кариотип плода. Очевидно, что у плода с резус-отрицательной кровью не разовьется гемолитическая болезнь, связанная с несовместимостью по антигенам группы резус.
Лечение гемолитической болезни новорожденного
На сегодняшний день с позиций доказательной медицины эффективны методы лечения гемолитической болезни новорожденного:
1) заменное переливание крови;
2) фототерапия;
3) внутривенное введение стандартных иммуноглобулинов.
Заменное переливание крови.Заменное переливание крови новорожденному основано на выведении резус-антител и билирубина. Нарастание титра антител у матери во время беременности до 1:16 и выше должно насторожить неонатолога в отношении гемолитической болезни у новорожденного. Особенно неблагоприятным фактом является снижение титра антител перед родами, что свидетельствует о риске их перемещения к плоду.
Тяжелую форму гемолитической болезни можно предполагать при наличии желтушного окрашивания кожи, сыровидной смазки, последа, околоплодных вод, отечности и увеличения печени плода.
К факторам риска билирубиновой энцефалопатии относятся:
• низкая масса тела новорожденного (< 1500 г);
• гипопротеинемия (содержание общего белка < 50 г/л);
• гипогликемия (содержание глюкозы < 2,2 ммоль/л);
• анемия (гемоглобин < 140 г/л);
• появление желтухи в первые 12 ч жизни;
• внутриутробное инфицирование плода.
Показания к заменному переливанию крови:
1) появление желтухи сразу после родов или в первые часы жизни;
2) высокое содержание непрямого билирубина в пуповинной крови (выше нормальных значений);
3) быстрый почасовой прирост билирубина в первые часы жизни (> 6,8 ммоль/л);
4) низкий уровень гемоглобина (ниже 30 г/л). Для заменного переливания крови используют одногруппную или 0(1) группы резус-отрицательную эритроцитную массу и плазму [одногруппную или AB(IV)].
При конфликте по системе AB0 эритроцитная масса должна быть 0(1) группы, суспензированная в плазме AB(IV) группы. При несовместимости крови по редким факторам проводят индивидуальный подбор доноров.
У новорожденного выводят 40—50 мл крови и вводят столько же эритроцитной массы. При повторном заменном переливании дозы уменьшают в 2 раза. Таким образом, общий объем эритроцитной массы составляет 70 мл на 1 кг массы тела ребенка.
Заменное переливание крови является эффективным способом удаления из организма новорожденного токсичных продуктов гемолиза, а именно непрямого билирубина, антител и недоокисленных продуктов межуточного обмена. Тем не менее возможные осложнения: сердечная недостаточность, воздушная эмболия, инфекция, анемия, геморрагический синдром и др.
Фототерапия.В 1958 г. Cremer и соавт. обнаружили, что свет разрушает непрямой билирубин. Поэтому был предложен метод фототерапии — облучение тела новорожденного с помощью флюоресцентной лампы.
Желтая окраска билирубина связана с наличием в нем полосы поглощения света в синей области спектра при длине волны 460 нм.
Фототерапия способствует превращению свободного билирубина в коже и капиллярах в нетоксичные метаболиты (биливердин), которые выделяются с мочой и желчью плода. При этом альбумины теряют способность связывать билирубин.
Свет проникает в кожу новорожденного на глубину до 2 см.
Показаниями к фототерапии являются:
1) конъюгационная желтуха у доношенных новорожденных с уровнем непрямого билирубина в сыворотке до 170—188 мкмоль/л и более;
2) гемолитическая болезнь новорожденного по резус-фактору и групповой несовместимости;
3) состояние после заменного переливания крови при тяжелой гемолитической болезни;
4) профилактика у новорожденных из группы риска по развитию гипербилирубинемии (перинатальная гипоксия, незрелые и недоношенные новорожденные, нарушение терморегуляции).
При фототерапии возможно развитие токсических эффектов у новорожденных (эритема, диспепсия, ожоги, гипогидратация, «синдром бронзового ребенка»). При значениях прямого билирубина в сыворотке крови больше 85 мкмоль/л фототерапию следует прекратить.
Терапия внутривенными иммуноглобулинами.Иммуноглобулины (в высоких дозах) блокируют Fс-рецепторы, которые участвуют в цитотоксической реакции антиген — антитело и тем самым снижают гипербилирубинемию.
Новорожденным внутривенно вводят ИмБио-иммуноглобулины в дозе 800 мг/кг в сутки в течение 3 дней в сочетании с фототерапией.
Таким образом, комплекс терапии гемолитической болезни новорожденного, включающий заменное переливание крови, фототерапию и внутривенное введение иммуноглобулина, позволяет снизить частоту и тяжесть этой патологии, а также улучшить здоровье и прогноз развития детей.
Считается, что после первой беременности резус-положительным плодом сенсибилизация происходит у 10% резус-отрицательных женщин. При каждой последующей беременности резус-положительным плодом иммунизируется 10%.
Важно произвести примерный расчет количества доз иммуноглобулина для родовспомогательных учреждений. Принимая во внимание данные литературы, следует считать, что из 1000 рожающих у 170 будет резус-отрицательная кровь. Из них у 100 женщин ребенок будет резус-положительным. Следовательно, на 1000 родов необходимо 100 доз препарата, если вводить его всем женщинам с резус-отрицательной кровью, родивших детей с резус-положительной кровью.
При неукоснительном выполнении методики специфической профилактики резус-сенсибилизации можно практически решить проблему резус-конфликтной беременности.
Стандартное обследование новорожденного в случае подозрения на гемолитическую болезнь новорожденного
2. Общий анализ крови,гематокрит, морфология эритроцитов, количестворетикулоцитов, тромбоцитов.
3. Коственная проба Кумбса (кровь матери), прямая проба Кумбса (кровь ребенка).
4. Определение:
- содержания непрямого билирубина в крови из пуповины;
- уровня общего и прямого билирубина в первом исследовании крови новорожденного;
- уровня общего (непрямного) и прямого (за потребностью) билирубина крови в динамике.
5. Определение почасового прироста билирубина крови новорожденного.
ПАТОЛОГИЧЕСКИЕ СОСТОЯНИЯПЛОДА
(ГИПОКСИЯ ИЛИ РЕЗУС- КОНФЛИКТ, СЗРП, КРУПНЫЙ ПЛОД
ДРУГИЕИММУНОКОНФЛИКТЫ)
Помощь матери при других известных или предполагаемыхпатологических состоянияхплода.
В гуппу этих патологических состояний включено:
Состояния, являющиеся основанием для наблюдения, госпитализации или другой акушерской помощи матери или для прерывания беременности.
Исключено:
Роды иродоразрешение, усложненные стрессомплода(дистрессом), синдром плацентнойтрансфузии. Резус-изоимунизация, при которой мать нуждается в предоставлении медицинской помощи. Анти-Д (Rh-)-антитела,Rh-совместимость (с водянкойплода).
Обязательные обследования:
1.Rh-принадлежность.
2. Общий анализ крови, ретикулоциты.
3. Определение группы крови, Rh-принадлежности крови и генотипа отца.
4. Титр Rh-антител с определением их класса в динамике.
5. Последующее обследование и лечение в акушерском стационаре.
Лечение:
1. Плановая неспецифическая десенсибилизация и витаминотерапия.
2. Введение анти-Д иммуноглобулина в сроке 28 недель беременности.
3. Проведение инфузионной терапии, использование эфферентных методов лечения в условиях акушерского стационара.
1. Дообследования (амниоскопия, амниоцентез и спектрофотометрия околоплодных вод, кордоцентез с исследованием фетальной крови на Rh-принадлежность и степень ГХ ).
Может наблюдаться осложнение течения беременности, ухудшение течения резус-изоиммунизации (колебание титра антител, УЗ-признаки поражения плаценты и плода). В этих случаях необходимо срочное родоразрешение, особенно при отечной форме ГХ. Госпитализация в сроке 37 недель для родоразрешения. Виписка из стационара при отсутствии акушерских и перинатальных осложнений.
Другие формыизоимунизации,при которых мать нуждается в предоставлении медицинской помощи, АВО-изоимунизация.
Изоимунизация БДВ (с водянкойплода).
1. Проводится общепринятое обследование согласно протоколу.
2. Общий анализ крови, ретикулоциты.
3. Определение группы крови, Rh-принадлежности крови и генотипу отца.
4. Определение групповых иммунных антител.
5. Последующее обследование и лечение в акушерском стационаре.
Лечение:
1. Плановая неспецифическая десенсебилизация и витаминотерапия.
2. Иммунокоррекция.
3. Проведение инфузионной терапии, использование эфферентных методов лечения в условиях акушерского стационара.
1. Дообследование проводится при наличии осложнений: АВО-изоиммунизация (высокий или нарастание титра антител).
Срочное родоразрешение проводитсяпри отёчной форме ГХ.
Госпитализация в сроке 37 недель для родоразрешения .Выписка из стационара при отсутствии акушерских и перинатальных осложнений.
Водянкаплода,при которой мать нуждается в предоставлении медицинской помощи. Водянкаплода,не связанная сизоимунизацией.
1. Проводится общепринятое обследование согласно протоколу.
2. Немедленная госпитализация в акушерский стационар с целью дообследования и родоразрешения.
3. Лечение в условиях акушерского стационара.
4.Медико-генетическое обследование
5. Дообследование, срочное родоразрешение при оттёчной форме ГХ. Выписка при отсутствии акушерских и перинатальных осложнений.
Признаки внутриутробной гипоксииплода,при которых мать нуждается в предоставлении медицинской помощи
1. Проводится общепринятое обследование согласно протоколу.
2. Тест движений плода (ТДП).
3. Биофизический профиль плода, начиная с 32 недель беременности.
4. КТГ плода с проведением функциональных проб и тестов.
5. Допплеривска флоуметрия в сосудах системы “мать-плацента-плод”.
6. Определение специфических белков беременности (АФП, ХГЛ, Е2, ПЛ) за показаниями.
7. При экстрагенитальной патологии - дополнительные назначения профильных специалистов.
Лечение:
1. Этиотропное лечение экстрагенитальной патологии.
2.Компенсированная форма хронической гипоксии плода - лечение в условиях дневного стационара (ежедневная запись КТГ, проведение ТДП):
-витаминотерапия, вазоактивные препараты, дезагреганти, токолитики, кислородотерапия.
3. Стационарное лечение.
4. Дообследование и уточнение диагноза.
5. Острая, подострая стадии или прогресс хронической гипоксии плода Родоразрешение при отсутствии эффекта от терапии хронической гипоксии. Выписка при отсутствии акушерских и перинатальных осложнений.
Внутриутробная гибель плода,при которой мать нуждается в предоставлении медицинской помощи.
Исключено:
Выкидыш несостоявшийся.
1. Проводится общепринятое обследование согласно протоколу.2. КТГ плода.3. УЗИ плода.
4. При установлении диагноза последующее обследование и лечение в условиях стационара.
Лечение:
1. Прерывание беременности.
2. Реабилитационные мероприятия после родоразрешения:
- медикогенетическое консультирование супругов;
- обследование на TORCH-инфекцию;
- санация очагов хронической инфекции;
- лечение гинекологической и экстрагенитальной патологии;
- санаторно-курортное лечение.
Внутриуробная гибель плода.
Отсутствие акушерских осложнений
Недостаточный ростплода, при котором мать нуждается в предоставлении медицинской помощи. Медицинская помощь матери при установленной или предполагаемой:
-“мало весомости для срока”
-плацентарной недостаточности
-“малорослости для срока”.
1. Проводится общепринятое обследование согласно протоколу. 2. Оценка показателей высоты стояния дна матки и окружности живота.
3. УЗИ плода, фетометрия.
4. Биофизический профиль плода с 32 недель беременности.
5. КТГ плода с проведением функциональных проб и тестов.
7. Доплерометрия сосудов системы “мать-плацента-плод”.
8. Медико-генетическое консультирование.
9. Определение специфических белков беременности (АФТ,ХГЛ,ПЛ).
10. В случае экстрагенитальной патологии – дополнительные назначения профильными специалистами.
1. этиотропное лечение.
2. Компенсированная форма хронической ФПН плода, СЗРП И ступ. тяжелой - лечение в условиях дневного стационара (ежедневная запись КТГ, проведение ТРП): витаминотерапия; вазоактивные препараты; дезагреганты; препараты, улучшающие метаболические процессы; токолитики; кислородотерапия.
4. Стационарное лечение. При наличии декомпенсации необходимо:
1. Дообследование и уточнение степени тяжелой ФПН, СЗРП и родоразрешение при следующих состояниях:
2. Острая и прогрессирующая гипоксия плода на фоне ФПН.
3. СЗРП II-III степени тяжелой.
3. Отсутствие эффекта от терапии хронической ФПН.
Выписка при тсутствии акушерских и перинатальных осложнений.
Избыточный ростплода, при котором мать нуждается в предоставлении медицинской помощи.Медицинская помощь матери при установленном или предполагаемым “большым для срока” плода.
1. Проводится общепринятое обследование согласно протоколу.
2. Тест гестационного сахарного диабета, сахар крови в динамике наблюдения.
3. Оценка показателей высоты стояния дна матки и окружности живота.
4. УЗИ плода, фетометрия.
5. КТГ плода с проведением функциональных проб и тестов.
6. При экстрагенитальной патологии – дополнительные назначения профильными специалистами
1. Диета с ограничением углеводов и животных жиров.
2. Разгрузочные дни.
1. Дородовая госпитализация в 38 недель беременности для дообследования и прогнозирования метода родоразрешения.
Показаниями к рдоразрешению являются осложнения течения беременности. Выписка при отсутствии акушерских и перинатальных осложнений.
Жизнеспособный плод при брюшной беременности,при котором мать нуждается в медицинской помощи.
1. Проводится общепринятое обследование согласно протоколу.
2. Немедленная госпитализация в акушерский стациона
Лечение в условиях стационара с целью:.
1. Дообследование с целью уточнения диагноза.
2.Диагностика брюшной беременности.
3. Отсутствие материнской летальности.
4. Рождение живого ребенка
Другие уточненные отклонения в состоянииплода,при которых мать нуждается в предоставлении медицинской помощи.
Отклонение в состоянииплода,при котором мать нуждается в медицинской помощи, неуточненное.
1. Проводится общепринятое обследование согласно протоколу.
2. Гемостазиограма.
3. Обследование на TORCH-инфекцию.
4. Определение специфических белков беременности, гормонов (по показаниям).
5. Медико-генетическое консультирование.
6. БПП с 32 недель беременности.
7. КТГ с функциональными тестами и пробами
8. Допплеровская флоуметрия в сосудах системы “мать-плацента-плод”.
1. Коррекция диагностированных нарушений.
2. При выявлении недостатков развития, что несовместимые с жизнью – прерывание беременности. Госпитализация проводится с целью:
1. ДОобследование и уточнение диагноза.
2.Для родоразрешения: СРЗП плода – показание для прерывания беременности.Выписка при отсутствии акушерских и перинатальных потерь.
Снятие с диспансерного наблюдения при отсутствии послеродовых и послеабортных осложнений.
StudFiles.ru
Читайте также
![Группа здоровья 1 у ребенка что значит Группа здоровья 1 у ребенка что значит]() Группа здоровья 1 у ребенка что значит
Группа здоровья 1 у ребенка что значит![Что значит 3 группа здоровья у ребенка Что значит 3 группа здоровья у ребенка]() Что значит 3 группа здоровья у ребенка
Что значит 3 группа здоровья у ребенка![Что означает 3 группа здоровья у ребенка Что означает 3 группа здоровья у ребенка]() Что означает 3 группа здоровья у ребенка
Что означает 3 группа здоровья у ребенка![Кровь определение Кровь определение]() Кровь определение
Кровь определение![Группа крови 0 1 отрицательная что значит Группа крови 0 1 отрицательная что значит]() Группа крови 0 1 отрицательная что значит
Группа крови 0 1 отрицательная что значит![Группа крови 0 1 положительная что значит Группа крови 0 1 положительная что значит]() Группа крови 0 1 положительная что значит
Группа крови 0 1 положительная что значит![Критерии определения групп инвалидности Критерии определения групп инвалидности]() Критерии определения групп инвалидности
Критерии определения групп инвалидности![Определение группы крови цоликлонами таблица Определение группы крови цоликлонами таблица]() Определение группы крови цоликлонами таблица
Определение группы крови цоликлонами таблица![Определение пола ребенка по животу беременной Определение пола ребенка по животу беременной]() Определение пола ребенка по животу беременной
Определение пола ребенка по животу беременной- Контрольное кормление ребенка проводят для определения
![Определение билирубина в сыворотке крови Определение билирубина в сыворотке крови]() Определение билирубина в сыворотке крови
Определение билирубина в сыворотке крови![Ребенок определение Ребенок определение]() Ребенок определение
Ребенок определение

 Группа здоровья 1 у ребенка что значит
Группа здоровья 1 у ребенка что значит Что значит 3 группа здоровья у ребенка
Что значит 3 группа здоровья у ребенка Что означает 3 группа здоровья у ребенка
Что означает 3 группа здоровья у ребенка Кровь определение
Кровь определение Группа крови 0 1 отрицательная что значит
Группа крови 0 1 отрицательная что значит Группа крови 0 1 положительная что значит
Группа крови 0 1 положительная что значит Критерии определения групп инвалидности
Критерии определения групп инвалидности Определение группы крови цоликлонами таблица
Определение группы крови цоликлонами таблица Определение пола ребенка по животу беременной
Определение пола ребенка по животу беременной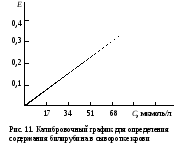 Определение билирубина в сыворотке крови
Определение билирубина в сыворотке крови Ребенок определение
Ребенок определение