20. Назовите правила проведения перкуссии сердца. Как проводится определение границ абсолютной и относительной тупости сердца.
При проведении перкуссии обязательны следующие общие правила:
1. Врач располагается справа от пациента, спиной к источнику света.
2. Руки врача должны быть теплыми, ногти коротко острижены.
3. Пациент должен находиться в удобном положении (лучше всего в положении стоя или сидя).
4. Палец-плессиметр должен плотно прилегать к перкутируемой поверхности.
5. Перкуторный удар должен наноситься строго перпендикулярно к поверхности пальца-плессиметра.
6. Перкуторный удар должен наноситься движением кисти в лучезапястном суставе и быть коротким, отрывистым, одинаковой силы.
7. При проведении перкуссии палец-плессиметр необходимо ставить строго параллельно границе сердца, отметку делать по краю плессиметра, обращенного к более ясному звуку
8. Определение границ относительной тупости сердца начинается с определения высоты стоянии диафрагмы, затем определяется правая, левая и верхняя границы относительной тупости сердца, сила перкуссии – слабая (тихая).
9. Определение границ абсолютной тупости сердца производят от найденных перкуторно границ относительной тупости сердца, сила перкуссии – тишайшая.
Перкуссия области сердца включает определение:
1) границ относительной сердечной тупости (границы сердца);
2) положение сердца;
3) конфигурацию сердца;
4) размеры сердца и сосудистого пучка;
5) границ абсолютной сердечной тупости (площадь передней поверхности сердца, не прикрытая легкими).
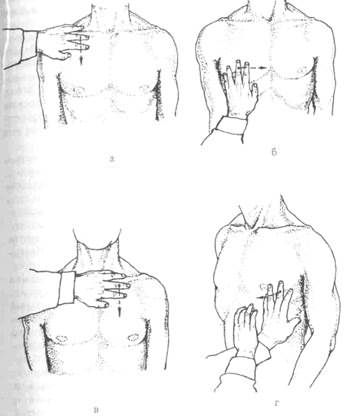
Определение правой границы относительной тупости сердца.
Палец-плессиметр располагается во II межреберье по правой срединно-ключичной линии, затем перкуссией средней силы перкутируют вниз до изменения ясного легочного звука на тупой; граница отмечается со стороны пальца-плессиметра, обращенного к ясному (легочному) звуку (VI межреберье). Затем палец-плессиметр перемещают на 2 ребра или 1 межреберье вверх (в IV межреберье), располагают параллельно правому краю грудины и перкутируют (тихая перкуссия) от срединно-ключичной линии к правому краю грудины до изменения легочного звука на притупленный (это правая граница относительной тупости сердца), определяют расстояние до правого края грудины в сантиметрах.
В норме правая граница относительной тупости сердца в IV межреберье отстоит на 1-1,5 см от правого края грудины, образована правым предсердием.
Определение левой границы относительной тупости сердца.
Начинается с пальпации верхушечного толчка, после чего палец-плессиметр располагают вертикально в том межреберье, в котором расположен верхушечный толчок на 1-2 см кнаружи от наружного края верхушечного толчка (или от передней подмышечной линии). Если верхушечный толчок не определяется, перкуссию проводят в V межреберье от левой передней подмышечной линии. Удары наносятся тихие до изменения легочного перкуторного звука на притупленный. Границу отмечают по краю пальца-плессиметра со стороны ясного легочного звука (снаружи).
В норме левая граница относительной тупости сердца находится в V межреберье на 1-1,5 см кнутри от срединно-ключичной линии, образована левым желудочком.
Определение верхней границы относительной тупости сердца.
Палец-плессиметр располагают под левой ключицей параллельно искомой границе по линии, расположенной на 1 см левее от левого края грудины. Перкуторные удары наносятся тихие. При изменении легочного звука на притупленный отмечается верхняя граница относительной тупости сердца по верхнему краю пальца-плессиметра.
В норме верхняя граница относительной тупости сердца находится на уровне верхнего края III ребра и образована конусом легочной артерии.
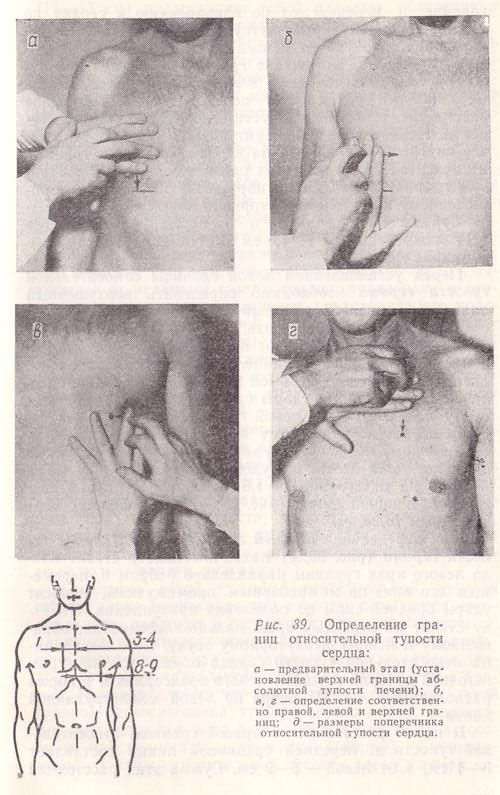
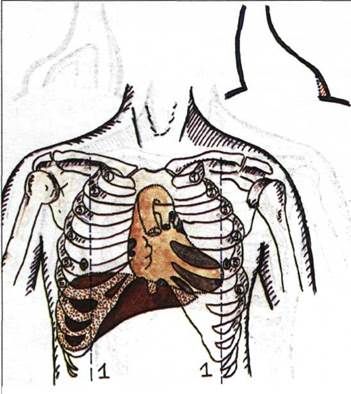
Определение границ относительной тупости сердца: а – предварительный этап (установление верхней границы абсолютной тупости печени); б, в, г – определение соответственно правой, левой и верхней границ.
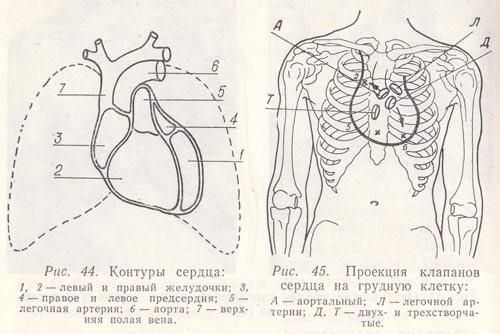
Контуры сердца: 1,2 – левый и правый желудочки; 3,4 – правое и левое предсердия;
StudFiles.ru
6.Перкуссия сердца, диагностическое значение.
Перкуссия сердца определяет величину, конфигурацию, положение сердца и размеры сосудистого пучка. Выделяют правую, левую и верхнюю границы сердца (рис. 33,34,35). При перкуссии участка сердца, прикрытого легкими, образуется притупленный перкуторный звук – это область относительной сердечной тупости. Она соответствует истинным границам сердца.
Начинают определение ее с нахождения правой границы. Для этого вначале находят нижнюю границу легкого справа (см. перкуссию легких). Затем от найденной границы легкого поднимаются на одно межреберье выше с той целью, чтобы проводить перкуссию искомой правой грани-цы сердца от ясного легочного звука до притупления над зоной относительной сердечной тупости.
У здорового человека, как известно, нижняя граница правого легкого по среднеключичной линии находится на VI ребре, поэтому, пропустив V межреберье, правую границу относительной сердечной тупости определяют в IV межреберье справа. При этом палец-плессиметр располагают параллельно предполагаемой правой границе сердца, но перпендикулярно ребрам и межреберьям. Перкутируют тихой перкуссией от правой среднеключичной линии к грудине. Удары пальцем-молоточком наносят по кожной складке ногтевой фаланги пальца-плессиметра. Отметка границы производится по краю пальца, обращенному к ясному звуку (т.е. по наружному). В норме эта граница находится в 4 межреберьи на 1 – 1,5 см, кнаружи от правого края грудины или по правому краю. Она образована правым предсердием.
Перед определением левой границы относительной сердечной тупости находят верхушечный толчок. Если он находится в 5 межреберьи, то определение границы начинают с 5 межреберья, если в 6 межреберьи, то – с 6 межреберья. Палец ставят на 2 см кнаружи от верхушечного толчка и перкутируют по направлению к грудине. Если верхушечный толчок не пальпируется, то палец-плессиметр ставят в 5 межреберьи по передней подмышечной линии и тихой перкуссией выстукивают кнутри до притупленного звука. Здесь граница образована левым желудочком, находится на 1-2 см кнутри от левой срединно-ключичной линии и совпадает с верхушечным толчком. В 4 межреберьи граница образована так же левым желудочком и находится на 0,5-1см кнутри от границы, выявленной в V межреберье. В 3 межреберьи граница находится на 2-2,5 см кнаружи от левого края грудины. Она образована ушком левого предсердия. На этом уровне находится так называемая «талия сердца» - условная граница между сосудистым пучком и дугой левого желудочка слева.
Для определения верхней границы относительной сердечной тупости проводят перкуссию сверху вниз по левой грудинной линии или отступив 1 см от левого края грудины. В норме она находится на 3-м ребре и образована ушком левого предсердия.
Установив границы относительной сердечной тупости, измеряют поперечный размер сердца. Для этого из крайних точек правой и левой границ относительной сердечной тупости опускают перпендикуляры на переднюю срединную линию и измеряют их сантиметровой лентой. В норме правый перпендикуляр равен 3-4 см, левый –8-9см. Таким образом, суммарный поперечный размер относительной сердечной тупости в норме составляет 11-13см.
Определение границ сосудистого пучка
Перкуссию производят во 2-м межреберье справа и слева по направлению от срединно-ключичной линии к грудине, пользуясь тихой перкуссией. При появлении притупления перкуторного звука делают отметку по наружному краю пальца-плессиметра. Правая и левая границы сосудистого пучка расположены по краям грудины, расстояние между ними - 5-6 см. Расширение границ может быть при расширении (дилатации) аорты, легочной артерии, опухолях средостения.
Для определения конфигурации сердца необходимо определить и спроецировать на грудную клетку границы относительной сердечной тупости в IV, III и II межреберьях справа и V, IV, III, II межреберьях слева. Соединив точки найденных границ на правом и левом контурах, мы получим искомую конфигурацию сердца.
Нормальная конфигурация сердца характеризуется нормальными границами относительной сердечной тупости. При этом угол, образующийся между сосудистым пучком и левым желудочком на уровне III ребра (талия сердца) должен быть тупым и открытым кнаружи. В патологических условиях, сопровождающихся расширением различных отделов сердца, может выявляться митральная и аортальная конфигурации сердца.
Митральная конфигурация образуется при митральных пороках сердца. Она характеризуется сглаженностью или даже выбуханием талии сердца (на уровне III ребра) за счет гипертрофии и дилятации левого предсердия и выбухания ствола легочной артерии (митральные пороки, хронические легочные заболевания с легочной гипертензией).
Аортальная конфигурация формируется при всех состояниях, сопровождающихся гипертрофией левого желудочка и его перегрузкой (аортальные пороки, артериальные гипертензии любого генеза). Признаками аортальной конфигурации являются: смещение границ относительной сердечной тупости влево в IV-V межреберьях за счет гипертрофии или дилатации левого желудочка, талия сердца на уровне III ребра подчеркнута и хорошо выражена, угол между сосудистым пучком и левым желудочком приближается к прямому. Рентгенологически сердце напоминает форму «сапога» или «сидячей утки».
Из других патологических конфигураций можно отметить своеобразную конфигурацию при выпотном перикардите – она напоминает форму трапеции. При ней вследствие скопления экссудата или транссудата в полости перикарда в вертикальном положении расширяются главным образом нижние отделы относительной сердечной тупости слева и справа. В положении лежа эти границы уменьшаются.
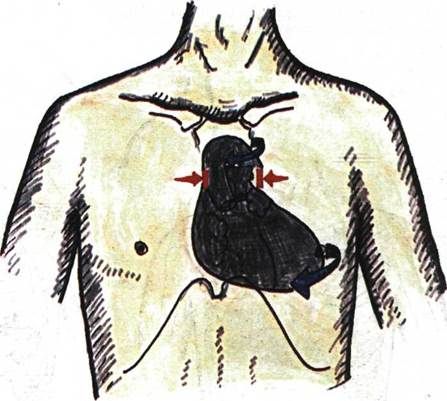
Определение границ абсолютной сердечной тупости
При перкуссии участка сердца, не прикрытого легкими, выслушивается тупой звук - это область абсолютной сердечной тупости, образуемая правым желудочком. Перкуссию проводят тишайшей перкуссией от границы относительной сердечной тупости кнутри, до абсолютно тупого звука. Правая определяется в IV межреберье справа от грудины, левая - в V межреберье слева от грудины, а верхняя – сверху вниз по левому краю грудины или отступив от него к наружи на 1см.
-
Правая граница абсолютной сердечной тупости проходит в 4 межреберьи по левому краю грудины.
-
Левая граница находится на уровне 5-го межреберья - на 2-3 см кнутри от срединно-ключичной линии (или на 1-1,5 см кнутри от границы относительной сердечной тупости), верхняя - на 4-м ребре.
Изменение границ относительной сердечной тупости
при патологических состояниях
-
Смещение границ относительной тупости сердца вправо вызывается расширением правого желудочка (повышение давления в a. pulmonalis при митральных пороках, хронических заболеваниях бронхо-легочной системы, тромбэмболии легочной артери).
-
Смещение границы относительной тупости сердца влево на уровне IV-V межреберий происходит при расширении левого желудочка (недостаточность митрального клапана, аортальные пороки, артериальная гипертензия любого происхождения, ИБС). Следует помнить, что резко увеличенный и гипертрофированный правый желудочек, оттесняя левый, иногда может сместить границу относительной тупости сердца так же влево.
-
При высоком стоянии диафрагмы сердце принимает горизонтальное положение, что ведет к увеличению его поперечного размера; при низком стоянии диафрагмы, наоборот, поперечный размер его уменьшается.
-
Скопление жидкости или воздуха в одной из плевральных полостей приводит к смещению границ сердца в здоровую сторону, при ателектазе или сморщивании легких, плевроперикардиальных спайках – в больную сторону.
Увеличение границ абсолютной сердечной тупости наблюдается:
-
при дилатации правого желудочка,
-
при сморщивании и ателектазе легких,
-
после пульмонэктомии,
-
при опухоли средостения,
-
при глубоком выдохе,
-
при экссудативном плеврите или гидротораксе слева и уплотнении краев левого легкого,
-
при экссудативном перикардите,
-
при резкой гипертрофии правого желудочка.
Уменьшение границ абсолютной сердечной тупости наблюдается:
-
при глубоком вдохе,
-
при низком стоянии диафрагмы,
-
при эмфиземе легких,
-
при приступе бронхиальной астмы,
-
при пневмотораксе,
-
при пневмоперикарде.
Расширение сосудистого пучка отмечается при атеросклерозе, сифилисе.
-
Определение АД по методу Короткова.
Артериальное давление (АД) - давление, которое кровь оказывает на стенки сосудов. Оно изменяется в связи с фазами сокращений сердца. В период систолы определяется более высокое, максимальное, или систолическое давление; в период диастолы давление снижается, это диастолическое, или минимальное, давление. Разность между максимальным и минимальным давлением носит название пульсового. В норме оно равняется 40-50 мм.рт.ст.
Различают прямые и непрямые методы измерения АД. Наиболее точно величину АД можно определить прямым или кровавым методом, когда вводят иглу, соединенную с манометром, непосредственно в сосуд. Этот метод применяется только при операциях на сердце и сосудах. В практической деятельности АД определяют пульсовым и аускультативным методами. Кроме этого существует осцилометрический метод.
Пульсовой метод. На предплечье накладывается манжетка, в которую накачивается воздух. Постепенно повышают давление воздуха в манжетке до того момента, когда оно начинает превышать давление в плечевой артерии. В результате этого пульсация в плечевой артерии прекращается. Выпуская воздух из манжетки и снижая давление до уровня чуть ниже систолического, мы восстанавливаем кровообращение в плечевой артерии, которое может быть зарегистрировано пальпаторно на лучевой артерии. Манжетка соединяется с ртутным манометром Рива-Роччи или пружинным манометром, по которым мы оцениваем величину давления в манжетке и, следовательно, можем оценить величину систолического давления при определении пульса. Подчеркиваем, что с помощью этого метода можно определить только систолическое АД.
Аускультативный метод. Его разработал и предложил русский врач Николай Сергеевич Коротков в 1905 г. Для измерения АД методом Короткова используется сфигмоманометр (рис. 41) или аппарат Рива-Роччи. Он состоит в том, что при снижении давления в манжетке врач в определенной последовательности выслушивает тоны, которые называются «фазами тонов Короткова». Именно по этим фазам определяют величины систолического и диастолического АД. Всего выделяют пять фаз тонов Короткова.
Таблица 10
StudFiles.ru
Перкуссия области сердца
Производится с целью определения величины, конфигурации и положения сердца, а также размеров сосудистого пучка.
Сердце представляет собой плотное безвоздушное тело, над которым при перкуссии возникает тупой звук. Но в связи с тем что оно граничит с легкими и частично покрывается ими, звук может быть абсолютно тупым или притупленным, т. е. относительно тупым. В связи с этим различают относительную и абсолютную тупость сердца.
Относительная сердечная тупость соответствует истинным границам сердца, абсолютная — передней поверхности его, не прикрытой легкими (передняя стенка правого желудочка). Эти границы устанавливаются посредством перкуссии, и таким образом определяется соответственно относительная и абсолютная тупость сердца.
При определении истинных границ сердца необходима значительная сила перкуторного удара, поскольку оно располагается глубоко и прикрыто легкими. Кроме того, следует еще учитывать толщину грудной стенки. Чем она толще, тем больше должна быть сила перкуторного удара. Тем не менее во всех случаях она не должна быть чрезмерной. При передвижении пальца-плессиметра от легкого к месту нахождения края сердца ясный звук переходит в притупленный. Это притупление называется относительной тупостью сердца, которая говорит об истинных его границах, а следовательно, и о размерах.
Однако следует отметить, что если орган лежит поверхностно, то наилучшие результаты получаются при перкуторном ударе слабой силы. Поэтому при определении границ участка сердца, не прикрытого легкими, необходимо применять слабую (тихую и даже тишайшую) перкуссию. При этом всякий раз, когда палец-плессиметр, передвигаясь по направлению от легких к сердцу, переходит границу между передними краями легких и не прикрытым участком сердца, легочный звук сменяется абсолютно тупым. Поэтому тупость, получаемая над этим участком, будет абсолютной тупостью сердца.
При перкуссии сердца соблюдают следующие правила.
Перкуссию следует проводить в горизонтальном и вертикальном (если позволяет состояние больного) положениях пациента. В первом случае обследуемый лежит с вытянутыми вдоль туловища руками, а врач находится справа от него. Во втором — обследуемый стоит с опущенными вниз руками, врач может сидеть или стоять. Обычно пользуются посредственной перкуссией — пальцем по пальцу. Палец-плессиметр должен плотно прилегать к грудной клетке и располагаться параллельно искомой границе. Передвигать его надо на небольшое расстояние, чтобы не пропустить искомую границу.
При определении границ относительной тупости перкуссию следует проводить по- направлению от легких к сердцу, т. е. от ясного легочного звука до притупления.
В случае определения границ абсолютной тупости лучше перкутировать от притупленного звука к тупому, т. е. от границ относительной тупости сердца до границ абсолютной, но можно и в обратном направлении: от сердца к легким, т. е. от тупого звука к притупленному (выбор метода зависит от особенностей слуха и навыков). Отметка границы определяемой тупости производится по наружному краю пальца-плессиметра, обращенному к тому органу, который дает более громкий перкуторный звук, т. е. со стороны ясного легочного звука.
При перкуссии сердца сначала определяют границы его относительной тупости, а затем абсолютной.
При определении границ отпосительной тупости сердца вначале устанавливают правую границу, затем левую, а потом верхнюю.
Для выявления правой границы относительной тупости сердца по правой срединно-ключичной линии устанавливают верхнюю границу абсолютной тупости печени (или нижнюю границу легкого), которая в норме находится в VI межреберье. После этого, поднявшись вверх до IV межреберья (чтобы уйти от печеночной тупости, маскирующей сердечную тупость), палец-плессиметр располагают параллельно искомой границе и передвигают по направлению к сердцу по IV межреберному промежутку. Изменение перкуторного звука от ясного легочного до притупленного укажет на достижение границы относительной тупости сердца. Необходимо заметить, что палец-плессиметр каждый раз следует передвигать на небольшое расстояние, чтобы не пропустить границы сердечной тупости. Первое появление притупления указывает на то, что внутренний край пальца перешагнул через границу и находится уже в пределах расположения сердца. Правую границу отмечают по наружному краю пальца, обращенному к ясному перкуторному звуку. Она образуется правым предсердием и в норме располагается в IV межреберье, на 1—1,5 см выступая за пределы правого края грудины.
Перед установлением левой границы относительной тупости сердца необходимо определить верхушечный толчок, который служит ориентиром. Если его не удается обнаружить, перкуссию производят в V межреберье начиная от передней подмышечной линии в направлении к грудине. Палец-плессиметр располагают параллельно искомой границе и, перемещая его, наносят перкуторные удары средней силы до появления притупления. Отметку левой границы относительной тупости ставят по наружному краю пальца-плессиметра, обращенному к ясному перкуторному звуку. В норме она образуется левым желудочком, находится в V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии и совпадает с верхушечным толчком.
При определении верхней границы относительной тупости сердца палец-плессиметр ставят около левого края грудины параллельно ребрам и, перемещая его вниз по межреберным промежуткам, наносят удары средней силы до появления притупления. Отметку ставят по верхнему краю пальца-плессиметра, обращенному к ясному перкуторному звуку. Верхняя граница относительной тупости сердца образуется контуром легочной артерии и ушком левого предсердия и в норме располагается на III ребре по левой окологрудинной линии.
В норме расстояние от правой границы относительной тупости до передней срединной линии составляет 3—4 см, а от левой — 8—9 см. Сумма этих расстояний (11—13 см) представляет собой размеры поперечника относительной тупости сердца.
Для определения конфигурации сердца проводят перкуссию последовательно в каждом межреберье: справа от IV и. выше. II, слева от V и выше—до II. При этом палец-плессиметр располагают, как обычно, параллельно ожидаемой тупости. Перкуторный удар должен быть средней силы. Полученные при перкуссии точки соединяют между собой и, таким образом, выявляют конфигурацию сердца. Она может меняться в зависимости от характера его патологии. Так, при митральных пороках сердца (недостаточность митрального клапана, митральный стеноз) сердце приобретает «ми-тральную конфигурацию». Вследствие расширения левого предсердия и левого желудочка происходит сглаживание талии сердца за счет увеличения размеров левого предсердия. При аортальных пороках (недостаточность клапана аорты, сужение аортального отверстия), при резко выраженных формах гипертонической болезни сердце в результате изолированного расширения левого желудочка приобретает «аортальную конфигурацию» — вид «сапога» или «сидячей утки». В случае комбинированных и сочетанных пороков могут увеличиваться все отделы сердца. При очень резком смещении границ сердца во все стороны его называют «бычьим».
Для определения границ абсолютной тупости сердца следует пользоваться тихой перкуссией. Палец-плессиметр располагают параллельно искомой границе. Перкуссию ведут от границ относительной тупости к границам абсолютной до получения абсолютно тупого звука. Сначала определяют правую, затем левую и, наконец, верхнюю границы абсолютной тупости сердца.
С целью определения правой границы абсолютной тупости сердца палец-плессиметр ставят на правую границу относительной тупости сердца параллельно правому краю грудины и, нанося тихий перкуторный удар, передвигают его постепенно кнутри до появления абсолютно тупого звука. На этом месте делают отметку по наружному краю пальца, обращенному к границе относительной тупости. В норме правая граница абсолютной тупости сердца идет вдоль левого края грудины.
При определении левой границы абсолютной тупости сердца палец-плессиметр ставят параллельно левой границе относительной тупости, несколько отступив от нее кнаружи. Наносят тихий перкуторный удар, постепенно передвигая палец кнутри до появления тупого звука. Левую границу абсолютной тупости сердца проводят по наружному краю пальца-плессиметра. В норме она находится в V межреберье и на 1,5—2 см смещена кнутри от левой срединно-ключичной линии.
Для установления верхней границы абсолютной тупости сердца палец-плессиметр ставят на верхнюю границу относительной тупости сердца у края грудины параллельно ребрам и, производя тихую перкуссию, спускаются вниз до появления тупого звука (с целью лучшей дифференциации перкуторного звука перкуссию начинают на I межреберье выше относительной тупости). Отметку верхней границы абсолютной тупости делают по краю пальца, обращенному кверху. В норме она располагается на IV ребре по левой окологрудинной линии.
Иногда трудно отграничить абсолютную тупость от относительной (если перкутировать от легких к сердцу). В таких случаях палец-плессиметр ставят в центре абсолютной тупости, а потом передвигают его по направлению к границам относительной (т. е. от тупого звука к притупленному). Первое присоединение к перкуторному звуку легочного тона и будет указывать на переход из области абсолютной тупости в область относительной. При этом целесообразно применить тишайшую перкуссию: палец-плессиметр помещают на перкутируемую поверхность не в прямом, а в согнутом под прямым углом в первом межфоланговом суставе виде. Устанавливают его перпендикулярно к перкутируемому участку и по месту сгиба перкутирующим пальцем правой руки производят очень тихие удары. В норме вся площадь абсолютной тупости сердца образуется передней поверхностью правого желудочка.
Границы сосудистого пучка определяются во II межреберье следующим образом. Палец-плессиметр ставят на II межреберье справа по срединно-ключичной линии параллельно ожидаемой тупости и, тихо перкутируя, постепенно передвигают его кнутри по направлению к грудине до появления притупленного звука. Границы отмечают по наружному краю пальца, обращенному к ясному перкуторному звуку. Затем таким же образом производят тихую перкуссию слева. Отметку делают также по наружному краю пальца-плессиметра. В норме размер поперечника сосудистого пучка равен 4,5—6 см.
Сосудистый пучок образуют справа верхняя полая вена и дуга аорты, слева — легочная артерия.
Нормальные контуры сердца. Правый контур относительной тупости сердца во II и III межреберьях образован верхней полой веной; в IV—правым предсердием. Левый контур во II межреберье сверху — левой частью дуги аорты, затем стволом легочной артерии, на уровне III ребра—ушком левого предсердия, а книзу до IV—V ребра — узкой полоской левого желудочка. Переднюю поверхность сердца образует правый желудочек.
Аускультация сердца. При выслушивании сердца необходимо соблюдать общие и частные правила. Общие правила такие же, как и при выслушивании легких. Частные правила сводятся к следующему.
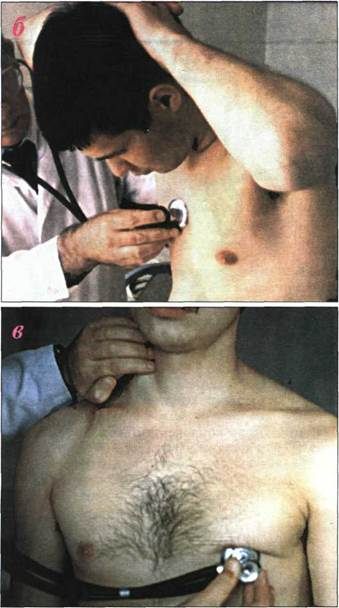
Врач располагается с правой стороны пациента так, чтобы можно было свободно и правильно приложить фонендоскоп (стетоскоп) к местам выслушивания.
Выслушивание производится в горизонтальном (лежа на спине, на левом боку) и вертикальном (если позволяет состояние) положениях больного. Это дает возможность лучше выслушивать звуковые явления, возникающие в сердце при различных клапанных пороках.
Чтобы устранить звуковые явления со стороны легких, которые могут исказить результат обследования, больной во время аускультации должен задержать дыхание. Однако долго он это делать не может; процедуру приходится повторять.
Иногда звуковые явления сердца резко изменяются после физической нагрузки. Поэтому при аускультации больному (если позволяет его состояние) предлагают сделать несколько приседаний, подняться по лестнице, пройтись по кабинету, палате и т. д. Нередко это способствует обнаружению важных в диагностическом отношении изменений звуковых явлений сердца.
Сердце не следует выслушивать поспешно. При поспешном обследовании редко можно получить достоверную аускультативную картину. Вместе с тем слишком продолжительная аускультация ведет к утомлению слуха и снижению эффективности выслушивания. Выслушивание нужно проводить с периодическими паузами, что дает оптимальный эффект.
Первый этап выслушивания всегда должен быть аналитическим, расчленяющим аускультативную симптоматику на фрагменты. Вначале нужно сосредоточить внимание на тонах сердца (на первом, затем на втором), далее — на систолической и в заключение — на диастолической паузах. На основании полученных данных необходимо дать комплексную оценку мелодии сердца.
Места наилучшего выявления звуков сердца — тонов, а также шумов — не всегда совпадают с анатомической локализацией их источников — клапанов и закрываемых ими отверстий. Так, митральный клапан проецируется в месте прикрепления III ребра к грудине слева; аортальный — по середине грудины на уровне III реберных хрящей; легочной артерии—во II межреберье слева у края грудины; трехстворчатый клапан — на середине линии, соединяющей места прикрепления к грудине хрящей III левого и V правого ребер. Такая близость клапанных отверстий друг к другу затрудняет изолирование звуковых явлений в месте истинной их проекции на грудную клетку. В связи с этим определены места наилучшего проведения звуковых явлений от каждого из клапанов.
Местом выслушивания двухстворчатого клапана служит область верхушечного толчка, т. е. V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии; клапана аорты—II межреберье справа у края грудины, а также 5-я точка Боткина—Эрба (место прикрепления III— IV ребра к левому краю грудины; а); клапана легочной артерии—II межреберье слева у края грудины; трехстворчатого клапана—нижняя треть грудины, у основания мечевидного отростка.
Выслушивание проводится в определенной последовательности: область верхушечного толчка, II межреберье справа у края грудины; II межреберье слева у края грудины; нижняя треть грудины (у основания мечевидного отростка); точка Боткина — Эрба. Такая последовательность обусловлена частотой поражения клапанов сердца.
У практически здоровых лиц при выслушивании сердца обычно определяются два тона — первый и второй, иногда третий (физиологический) и даже четвертый.
Первый тон составляет сумма звуковых явлений, возникающих в сердце во время систолы. Поэтому он называется систолическим. Он возникает в результате колебаний напряженной мышцы желудочков (мышечный компонент), замкнутых створок двух- и трехстворчатого клапанов (клапанный компонент), стенок аорты и легочной артерии в начальный период поступления в них крови из желудочков (сосудистый компонент), предсердий при их сокращении (предсердный компонент).
Второй тон обусловлен захлопыванием и возникающими при этом колебаниями клапанов аорты и легочной артерии. Его появление совпадает с началом диастолы. Поэтому он называется диастолическим. Между первым и вторым тонами наступает малая пауза (никаких звуковых явлений не прослушивается), а за вторым тоном следует большая пауза, после которой снова возникает тон. Однако начинающие обучение студенты нередко с большим трудом различают первый и второй тоны. Для облегчения этой задачи рекомендуется вначале выслушивать здоровых людей с медленным сердечным ритмом. В норме первый тон выслушивается громче у верхушки сердца и в нижней части грудины. Это объясняется тем, что к верхушке сердца лучше проводятся звуковые явления с ми-трального клапана и систолическое напряжение левого желудочка выражено больше, чем правого. Второй тон громче выслушивается у основания сердца (в местах выслушивания аорты и легочной артерии. Первый тон более продолжительный и низкий, чем второй.
Изменение тонов сердца прежде всего может выражаться в ослаблении или усилении звучности одного из них или обоих, в изменении тембра, продолжительности, в расщеплении или раздвоении их, в отдельных случаях — в возникновении добавочных тонов. При этом диагностическое значение имеет определение места наилучшего выслушивания патологических звуковых явлений. Усиление второго тона во II межреберье слева говорит об акценте его на легочной артерии (определяется путем сравнения его громкости и тембра на легочной артерии и аорте). Это свидетельствует о повышении давления в малом круге кровообращения, что может наблюдаться при заболеваниях сердца, а также дыхательной системы (митральные пороки, эмфизема легких, пневмосклероз, хроническая пневмония). Усиление второго тона во II межреберье справа свидетельствует об акценте его на аорте, что наблюдается при повышении артериального давления в большом круге кровообращения (артериальная гипертония), а также в случае уплотнения стенки и клапана аорты при атеросклерозе и ряде других заболеваний.
Усиление первого тона на верхушке сердца чаще всего встречается при сужении левого предсердно-желудочкового отверстия (митральный стеноз), тахикардии. Это обусловлено тем, что при данном пороке во время диастолы в левый желудочек меньше поступает крови, чем в норме, и он более быстро сокращается (переход из расслабленного состояния в напряженное). Кроме того, при митральном стенозе меняется тембр первого тона за счет колебаний склерозированных створок митрального клапана. Он приобретает трескучий оттенок, напоминающий звук хлопающего на ветру флага. Такой тон на верхушке сердца при митральном стенозе получил название «хлопающего».
Ослабление первого тона на верхушке сердца может наблюдаться при воспалительных процессах его мышцы (миокардиты), кардиосклерозе (рубцовые изменения в сердечной мышце), при поражении клапанного аппарата (двух- и трехстворчатого, а также аортального).
Ослабление второго тона на аорте возможно при аортальных пороках (недостаточность клапана аорты или стеноз ее устья).
Ослабление второго тона на легочной артерии наступает при недостаточности клапана или сужении устья (стеноз) ее.
Если при аускультации сердца вместо одного из тонов выслушиваются два коротких, следующих друг за другом через небольшой промежуток времени, то это говорит о раздвоении тона. Если же разница во времени возникновения этих компонентов незначительная и не создается впечатления о раздвоении, речь идет о расщеплении тона. Таким образом, принципиальной качественной разницы между раздвоением и расщеплением тонов нет. Существует лишь некоторое количественное различие: расщепление—начальная фаза, а раздвоение—более выраженная степень нарушения единства тонов.
Раздвоение и расщепление тонов может быть физиологическим и патологическим.
В случае тяжелых поражений сердца может прослушиваться трехчленный ритм. Он обусловлен ослаблением миокарда (воспаление, дегенеративные изменения, токсические поражения) левого желудочка и возникает в результате быстрого растяжения его стенок под напором вливающейся из предсердия крови. Это и создает мелодию трехчленного ритма (первый, второй и дополнительный третий тоны), напоминающую топот скачущей лошади—«ритм галопа». Его еще образно называют «криком сердца о помощи», поскольку он является признаком тяжелого поражения сердца. Ритм галопа лучше выслушивается непосредственно ухом (вместе со звуком воспринимается легкий толчок, передающийся от сердца на грудную клетку в фазу диастолы) в области верхушки сердца или III—IV межреберья слева. Особенно четко он прослушивается при положении пациента лежа на левом боку. Но при этом создается неудобство для непосредственного выслушивания ухом. В таких случаях пользуются фонендоскопом.
Значительно чаще встречаются раздвоение и расщепление второго тона, вызываемые неодновременным закрытием клапанов легочной артерии и аорты вследствие повышения давления в малом или в большом круге кровообращения. Раздвоение и расщепление второго тона также может быть физиологическим и патологическим.
Физиологическое раздвоение второго тона выслушивается исключительно у основания сердца во время вдоха и выдоха или при физической нагрузке. В конце глубокого вдоха при расширении грудной клетки вследствие понижения в ней давления кровь несколько задерживается в расширенных сосудах малого круга и поэтому в меньшем количестве поступает в левое предсердие, а оттуда — ив левый желудочек. Последний из-за меньшего кровенаполнения заканчивает систолу раньше правого, и захлопывание аортального клапана предшествует закрытию клапана легочной артерии. Во время выдоха создаются противоположные условия. В случае повышения давления в грудной клетке кровь, как бы выжимаясь из сосудов малого круга, в большом количестве поступает в левый отдел сердца, и систола левого желудочка, а следовательно, и начало его диастолы наступает позже, чем правого.
Вместе с тем раздвоение второго тона может быть признаком серьезных патологических изменений сердца и его клапанов. Так, раздвоение второго тона у основания сердца (II межреберье слева) прослушивается при митральном стенозе. Это обусловлено тем, что гипертрофированный и переполненный кровью правый желудочек заканчивает систолу позже левого. Поэтому аортальный компонент второго тона возникает раньше, чем легочный. Раздвоение или расщепление второго тона при недостаточности двухстворчатого клапана связано с большим по сравнению с нормой кровенаполнением левого желудочка, что ведет к удлинению его систолы, и диастола левого желудочка начинается позже, чем правого. В связи с этим аортальный клапан закрывается позже, чем клапан легочной артерии.
От истинного раздвоения второго тона следует отличать его звуковую мелодию, только внешне напоминающую раздвоение. Примером может служить добавочный тон, возникающий во время открытия двухстворчатого (митрального) клапана при митральном стенозе. Онотличается высоким щелкающим тембром и воспринимается как громкое эхо, следующее за вторым тоном. Добавочный тон вместе с хлопающими первым и вторым образуют своеобразную мелодию, напоминающую крик перепела. Отсюда и название данного звукового явления, выслушивающегося при митральном стенозе у верхушки сердца,—«ритм перепела». Область распространения его обширна — от верхушки сердца вверх и в подмышечную ямку.
Иногда при выслушивании сердца на фоне редких и глухих тонов появляется одинокий, очень громкий тон, так называемый «пушечный тон» Стражеско. Он обусловлен одновременным сокращением предсердий и желудочков, что наблюдается при полной атриовентрикулярной блокаде, т. е. когда импульсы из предсердий не доходят до желудочков и они сокращаются каждый в своем ритме (чаще сокращаются предсердия), но в каком-то цикле их сокращения совпадают.
При патологии, а иногда и у здоровых людей, помимо сердечных тонов, аускультация сердца дает возможность обнаружить другие звуковые явления, именуемые шумами. Они возникают при сужении отверстия, через которое протекает кровь, и при увеличении скорости кровотока. Такие явления могут быть обусловлены учащением сердечных сокращений или уменьшением вязкости крови.
Сердечные шумы разделяются на шумы, образующиеся внутри самого сердца (внутрисердечные), и шумы, возникающие вне сердца (внесердечные, или экстракардиальные).
Внутрисердечные шумы чаще всего возникают в результате поражения клапанов сердца, при неполном смыкании их створок во время закрытия соответствующего отверстия или же при сужении просвета последнего. Они могут быть обусловлены также поражением мышцы сердца.
Внутрисердечные шумы бывают органическими и неорганическими. Первые наиболее важны в диагностическом отношении. Они свидетельствуют об анатомических поражениях клапанов сердца или закрываемых ими отверстий.
Шум, возникающий во время систолы, т. е. между первым и вторым тоном, называется систолическим, а во время диастолы, т. е. между вторым и следующим первым тоном,— диастолическим. Следовательно, систолический шум по времени совпадает с верхушечным толчком и пульсом на сонной артерии, а диастолический — с большой паузой сердца.
Изучение техники выслушивания шумов лучше начинать с систолического (при нормальном сердечном ритме). Эти шумы могут быть мягкими, дующими, грубыми, скребущими, музыкальными, короткими и продолжительными, тихими и громкими. Интенсивность любого из них может постепенно уменьшаться или увеличиваться. Соответственно этому они называются убывающими или нарастающими. Систолические шумы, как правило, убывающие. Они могут прослушиваться во время всей систолы или части ее.
Выслушивание диастолического шума требует особых навыков и внимания. Этот шум по громкости значительно слабее систолического и имеет низкий тембр, с трудом улавливается при тахикардии (частота сердечных сокращений больше 90 в минуту) и мерцательной аритмии (беспорядочные сокращения сердца). В последнем случае для выслушивания диастолического шума следует использовать длинные паузы между отдельными систолами. Диастолический шум в зависимости от того, в какую фазу диастолы возникает, разделяется на три разновидности: протодиастолический (убывающий; возникает в самом начале диастолы, сразу после второго тона), мезодиастолический (убывающий; появляется в середине диастолы, несколько позже после второго тона) и пресистолический (нарастающий; образуется в конце диастолы перед первым тоном). Диастолический шум может длиться во время всей диастолы.
Органический внутрисердечный шум, обусловленный приобретенными пороками сердца, может быть систолическим (при недостаточности двух- и трехстворчатого клапанов, сужении устья аорты) и диастолическим (при сужении левого и правого предсердно-желудочковых отверстий, недостаточности клапана аорты). Разновидностью диастолического шума является пресистолический шум. Он возникает при митральном стенозе в связи с усилением тока крови через суженное отверстие в конце диастолы при сокращении левого предсердия. Если над одним из клапанов или отверстий выслушиваются два шума (систолический и диастолический), то это говорит о комбинированном пороке, т. е. о недостаточности клапана и сужении отверстия.
Локализация любого шума соответствует месту наилучшего выслушивания клапана, в области которого этот шум образовался. Однако он может проводиться по току крови и по плотной мышце сердца в период ее сокращения.
Систолический шум при недостаточности двухстворчатого клапана лучше всего выслушивается на верхушке сердца. Он проводится в сторону левого предсердия (II—III межреберье слева) и в подмышечную область. Этот шум становится более четким при задержке дыхания в фазе выдоха и в положении больного лежа, особенно на левом боку, а также после физической нагрузки.
Систолический шум при недостаточности трехстворчатого клапана хорошо прослушивается у основания мечевидного отростка грудины. Отсюда он проводится кверху и вправо, в сторону правого предсердия. Этот шум лучше прослушивается в положении больного на правом боку при задержке дыхания на высоте вдоха.
Систолический шум при сужении устья аорты лучше всего слышен во II межреберье справа от грудины, а также в межлопаточном пространстве. Он, как правило, имеет пилящий, скребущий характер и проводится по току крови вверх на сонные артерии. Данный шум усиливается в положении больного лежа на правом боку с задержкой дыхания в фазе форсированного выдоха.
Диастолический шум при митральном стенозе, возникающий в начале или середине диастолы, часто лучше прослушивается в области проекции двухстворчатого клапана (место прикрепления III ребра к грудине слева), чем на верхушке. Пресистолический, наоборот, лучше прослушивается в области верхушки. Он почти никуда не проводится и особенно хорошо слышен в вертикальном положении больного, а также после физической нагрузки.
Диастолический шум при недостаточности аортального клапана выслушивается также во II межреберье справа от грудины и проводится по ходу тока крови вниз к левому желудочку. Он нередко лучше выслушивается в 5-й точке Боткина — Эрба и усиливается в вертикальном положении больного.
Органические внутрисердечные шумы, как уже отмечалось, могут быть результатом врожденных пороков сердца (незаращение межпредсердного — овального отверстия, дефект межжелудочковой перегородки — болезнь Толочинова — Роже, незаращение артериального — боталлова протока, сужение легочной артерии).
При незаращении межпредсердного отверстия отмечаются систолический и дастолический шумы, максимум слышимости которых выявляется в области прикрепления III ребра к грудине слева.
При дефекте межжелудочковой перегородки возникает скребущий систолический шум. Он выслушивается по левому краю грудины, на уровне III—IV межреберий и проводится в межлопаточное пространство.
При незаращении артериального протока (аорта соединена с легочной артерией) прослушивается систолический шум (иногда с диастолическим) во II межреберье слева. Он слабее слышен над аортой. Этот шум проводится в межлопаточную область ближе к позвоночнику и на сонные артерии. Его особенность в том, что он сочетается с усиленным вторым тоном на легочной артерии.
При сужении устья легочной артерии прослушивается грубый систолический шум во II межреберье слева у края грудины, мало передающийся в другие места; второй тон в этом месте ослаблен или отсутствует.
Шумы могут также возникать в результате расширения полостей сердца
При недостаточности клапана аорты на верхушке сердца нередко прослушивается функциональный диастолический (пресистолический) шум — шум Флинта. Он появляется, когда створки митрального клапана приподымаются сильной струёй крови, поступающей из аорты во время диастолы в левый желудочек, и вызывают тем самым преходящее сужение левого предсердно-желудочкового отверстия. Шум Флинта прослушивается на верхушке сердца. Его громкость и продолжительность непостоянны.
Функциональные шумы, как правило, выслушиваются на ограниченном участке (лучше всего на верхушке и чаще на легочной артерии) и имеют небольшую громкость, мягкий тембр. Они непостоянны, могут возникать и исчезать при различном положении тела, после физической нагрузки, в разных фазах дыхания.
К внесердечным шумам относятся шум трения перикарда и плевроперикардиальный шум. Шум трения перикарда возникает при воспалительных процессах в нем. Он выслушивается во время как систолы, так и диастолы, лучше выявляется в области абсолютной тупости сердца и никуда не проводится. Плевроперикардиальный шум возникает при воспалительном процессе участка плевры, прилегающего к сердцу. Он напоминает шум трения перикарда, но в отличие от него усиливается на вдохе и выдохе, а при задержке дыхания уменьшается или исчезает вовсе. Плевроперикардиальный шум прослушивается по левому краю относительной тупости сердца.
Аускультация сосудов. При аускультации близко располагающихся к сердцу артерий (сонные артерии) можно выслушать два тихих тона. Один из них возникает в результате напряжения артериальной стенки во время систолы желудочков. Второй проводится со створок клапана аорты при их захлопывании. При аускультации артерий, располагающихся далеко от сердца, тоны не выслушиваются.
При легком сдавливании крупных артерий можно прослушать в норме с помощью фонендоскопа шум, возникающий при прохождении крови через суженный просвет сосуда. При стенозе устья аорты выслушивается систолический шум на сонных артериях (без их сдавления). Это проводной шум с аорты.
При малокровии прослушивается систолический шум на крупных артериях без сдавления их, что объясняется снижением вязкости крови, а следовательно, увеличением скорости кровотока.
При тиреотоксикозе шум можно прослушать над щитовидной железой. Он возникает в результате усиления кровотока при учащении сердечных сокращений.
В случае недостаточности аортального клапана на бедренной артерии при легком ее сдавлении с помощью фонендоскопа или стетоскопа можно выслушать двойной шум Виноградова—Дюрозье — в фазе систолы и диастолы (первый более сильный). Кроме того, при данном пороке на бедренной и на других крупных артериях без их сдавления можно прослушать двойной тон Траубе.
При анемии на яремной вене иногда прослушивается дующий или жужжащий шум – «шум волчка». Он усиливается при глубоком вдохе или при повороте головы в противоположную сторону.
studopedia.ru
Определение границ абсолютной тупости сердца
При определении границ абсолютной тупости сердца (рис.3.76),дающей абсолютно тупой перкуторный звук, применяют тишайшую перкуссию. Перкутируют от найденных ранее границ относительной тупости сердца по направлению к области абсолютной тупости. Правую, левую и верхнюю границы отмечают по краю пальца-плессиметра, обращенному к более громкому притуплённому (но не к тупому!) перкуторному звуку.
Запомните:
Правая граница абсолютной тупости сердца в норме расположена по левому краю грудины, левая на 1 - 2 см кнутри от левой границы относительной тупости сердца, а верхняя на уровне IV ребра.
Наиболее часто встречающиеся причины изменений границ и конфигурации сердца даны в таблице
3.2.
Запомните: .
Увеличение размеров относительной тупости сердца происходит преимущественно за счет дилатации отдельных полостей сердца; одна гипертрофия миокарда (без дилатации), как правило, не изменяет перкуторных размеров сердца.
Изменения границ относительной и абсолютной тупости сердца при наиболее распространенных заболеваниях сердца представлены на рисунках 3.77-3.83.
Стеноз левого атриовентрикулярного отверстия(митральный стеноз). В результате сужения левого
атриовентрикулярного отверстия (рис.3.77) и затруднения тока крови из левого предсердия в ЛЖ развиваются гипертрофия и дилатация левого предсердия (ЛП) и правого желудочка (ПЖ).
При перкуссии выявляется: 1) смещение правой границы относительной тупости вправо (за счет дилатации ПЖ), 2) смещение вверх верхней границы (дилатация ЛП), 3) митральная конфигурация сердца со сглаживанием талии сердца (дилатация ЛП) и 4) расширение абсолютной тупости (дилатация ПЖ).

Рис.3.77. Изменение границ сердца при стенозе левого атриовентрикулярного отверстия (митральном стенозе). Объяснение в тексте.
Интерпретация некоторых данных перкуссии сердца
Таблица 3.2
| Изменения границ сердца | Причины | Заболевания и синдромы | |
| Смещение правой границы относительной тупости сердца | Вправо | Дилатация правого желудочка | 1. Митральный стеноз; 2. Легочное сердце. |
| Дилатация правого желудочка и правого предсердия. | Недостаточность трехстворчатого клапана | ||
| Дилатация правого предсердия | Стеноз правого атриовентрикулярного отверстия (очень редкое заболевание) | ||
| Смещение средостения вправо | 1. Левосторонний гидроторакс; 2. Левосторонний пневмоторакс; 3. Правосторонний обтурационный ателектаз; | ||
| Влево | «Висячее» («капельное») сердце | Астенический тип телосложения | |
| Смещение средостения влево | 1. Левосторонний обтурационный ателектаз; 2. Правосторонний гидроторакс или пневмоторакс (при этом граница часто не выявляется) | ||
| Смещение левой границы относительной тупости сердца | Влево | Дилатация левого желудочка | 1. Аортальная недостаточность; 2. Митральная недостаточность 3. Аортальный стеноз (стадия декомпенсации); 4. Артериальные гипертензии; 5. Острое повреждение миокарда; 6. Хроническая левожелудочковая сердечная недостаточность (миогенная дилатация) |
| Смещение средостения влево | 1. Правосторонний гидроторакс; 2. Правосторонний пневмоторакс; 3. Левосторонний обтурационный ателектаз; | ||
| «Лежачее» сердце | Высокое стояние диафрагмы (асцит, метеоризм, ожирение) | ||
| Вправо | Смещение средостения вправо | 1. Правосторонний обтурационный ателектаз; 2. Левосторонний гидроторакс или пневмоторакс (при этом левая граница часто не выявляется) | |
| Смещение верхней границы относительной тупости сердца | Вверх | Дилатация левого предсердия | 1. Митральный стеноз; 2. Митральная недостаточность; |
| Конфигурация сердца | Митральная | Дилатация левого предсердия и сглаживание талии сердца | 1. Митрачьный стеноз; 2. Митральная недостаточность; |
| Аортальная | Дилатация левого желудочка и подчеркнутая талия сердца | 1. Аортальная недостаточность; 2. Аортальный стеноз (в стадии декомпенсации); | |
| Расширение сосудистого пучка | Вправо | Расширение или аневризма восходящей части аорты | 1. Артериальные гипертензии; 2. Атеросклероз аорты; |
| Влево | Расширение легочной артерии | Высокое давление в легочной артерии | |
| Расширение нисходящей части аорты | 1. Артериальные гипертензии; 2. Атеросклероз аорты; | ||
| Вправо и-влево | Расширение, удлинение и разворот дуги аорты | 1. Артериальные гипертензии; 2. Атеросклероз аорты; | |
| Расширение абсолютной тупости сердца | Дилатация правого желудочка | 1. Митральный стеноз; 2. Легочное сердце; 3. Недостаточность трехстворчатого клапана; | |
| Экстракардиальные причины | 1. Высокое стояние диафрагмы; 2. Сморщивание легочных краев; 3. Опухоль заднего средостения, приближающая сердце к передней грудной стенке; | ||
| Уменьшение абсолютной тупости сердца | Экстракардиальные причины | 1. Эмфизема легких; 2. Левосторонний или правосторонний пневмоторакс; 3. Низкое стояние диафрагмы («висячее» сердце у пациентов астенического телосложения) |
 |
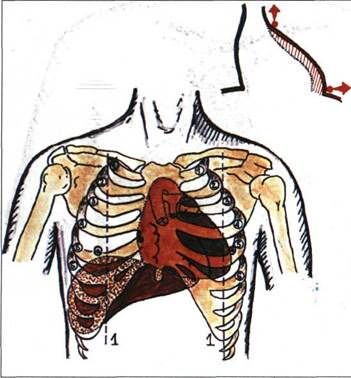
Недостаточность митрального клапана (рис.3.78).
Неплотное смыкание створок митрального клапана приводит к регургитации крови во время систолы желудочков из ЛЖ в ЛП и увеличению преднагрузки на эти отделы сердца, что сопровождается гипертрофией и тоногенной дилатацией ЛП и ЛЖ. При перкуссии выявляется: 1) смещение левой границы относительной тупости влево (дилатация ЛЖ), 2) смещение верхней границы вверх (дилатация ЛП) и 3) митральная конфигурация сердца со сглаживанием талии сердца (дилатация ЛП). Правая граница относительной тупости и ширина абсолютной тупости на этой стадии развития порока не изменяются.
Недостаточность трехстворчатого клапана (рис.3.79).Неплотное смыкание створок трехстворчатого клапана приводит к регургитации части крови из ПЖ в правое предсердие (ПП) и увеличению преднагрузки на эти отделы сердца, что ведет к их гипертрофии и тоногенной дилатации. При перкуссии выявляется: 1) смещение правой границы относительной тупости сердца вправо (за счет дилатации ПЖ и ПП) и 2) расширение абсолютной тупости сердца (дилатация ПЖ).
Недостаточность клапана аорты (рис.3.80).Неп-
лотное смыкание створок полулунного клапана аор-
ты приводит к регургитации крови во время диа-
столы из аорты в левый желудочек (ЛЖ) и увеличе-
нию преднагрузки на ЛЖ, что, сопровождается его
гипертрофией и тоногенной дилатацией. При пер-
куссии выявляется: 1) смещение левой границы от
носительной тупости сердца влево и вниз (за счет
дилатации ЛЖ) и 2) аортальная конфигурация серд-
ца с подчеркнутой талией сердца (за счет дилатации
ЛЖ). , .
Рис.3.79. Изменение границ сердца при недостаточности трехстворчатого клапана. 1 - абсолютная тупость сердца.
 |
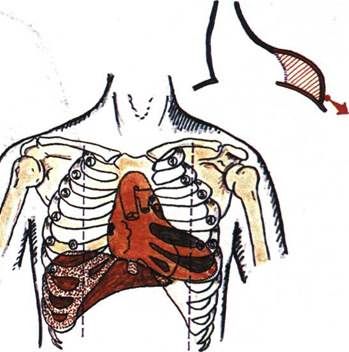 |
Рис.3.78. Изменение границ сердца при недостаточности митрального клапана.
Рис.3.80. Изменение границ сердца при аортальной недостаточности.
 |
 |
Рис.3.81. Границы сердца при стенозе устья аорты (стадия компенсации).
Ри£.3.82. Изменение границ сердца при стенозе устья аорты (стадия декомпенсации).
 |
Аортальный стеноз.Сужение аортального отверстия и затруднение тока крови из ЛЖ в аорту ведет к увеличению постнагрузки на ЛЖ и его выраженной гипертрофии, которая в течение длительной стадии компенсации порока не сопровождается сколько-нибудь значительной его дилатацией. При этом границы сердца изменяются мало (рис.3.81).
При декомпенсации у больных с длительно существующим аортальным стенозом развивается миоген-ная дилатация ЛЖ, что приводит к существенному изменению границ относительной тупости сердца (рис.3.82):1) смещению левой границы относительной тупости сердца влево (за счет дилатации ЛЖ) и 2) аортальной конфигурации сердца с подчеркнутой талией сердца (за счет дилатации ЛЖ). "
При расширении, удлинении и развороте дуги аорты,что нередко наблюдается у больных артериальной гипертензией (с выраженной гипертрофией миокарда ЛЖ) и у пациентов с атеросклерозом аорты, при перкуссии выявляется значительное расширение сосудистого пучка (рис.3.83).
Рис.3.83. Изменение границ сосудистого пучка при расширении, удлинении и развороте дуги аорты. Синими стрелками показано направление разворота дуги аорты при его выраженной гипертрофии.
3.2.5. Аускультация
Из всех основных физических методов исследования наибольшее значение для диагностики болезней сердца имеет аускультация.
Основные правила аускультации сердца:
1)При аускультации сердца необходимо соблю-
дать тишину, помещение должно быть теплым;
2) Аускультация сердца проводится в горизон-
тальном и вертикальном положении больного, а при
необходимости и после физической нагрузки. Зву-
 |
ковые явления, связанные с патологией митрального клапана, лучше выслушивать в положении на левом боку (рис. 3.84а), а аортального — в вертикальном и несколько наклоненном вперед положении с поднятыми вверх руками (рис.3.84б);
3) Выслушивают сердце как при спокойном поверхностном дыхании пациента, так и при задержке дыхания после максимального выдоха.
Запомните:
Для синхронизации звуковых явлений с фазами систолы и диастолы необходимо одновременно левой рукой пропалшировать правую сонную артерию пациента, пульсация которой практически совпадает с систолой желудочков (рис.3.84в).
Поскольку проекции всех клапанов сердца располагаются близко друг от друга (рис.3.85.),звуковые явления, возникающие в области этих клапанов, принято выслушивать в пяти так называемых точках аускультации, удаленных от проекций клапанов:
1) На верхушку сердца (1) лучше проводятся зву-
ковые явления, связанные с деятельностью митраль-
ного клапана (М);
2)
 |
Во II межреберье справа от грудины (2) — зву-
ки, проводящиеся с аортального клапана (А);
3) Во II межреберье слева от грудины (2) — звуки,
проводящиеся с клапана легочной артерии (Р);
4) У основания мечевидного отростка, а также
слева и справа от него (4) лучше определяются зву-
ковые явления, возникающие на трехстворчатом
клапане (Т);
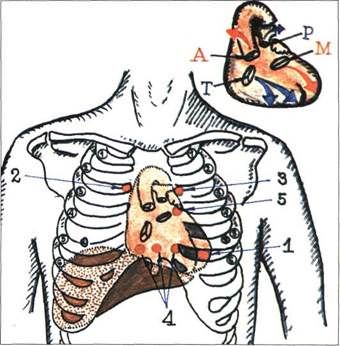 |
5) Пятая точка аускультации — точка Боткина —
Эрба, располагающаяся в IV межреберье (5), — слу-
жит для дополнительного выслушивания аорталь-
ного клапана.
| Рис.3.85. Проекция клапанов сердца на переднюю грудную стенку, проведение звуков с клапанов и тачки (области) аускультации сердца. 1 - верхушка сердца; 2 и 3 - IIмежреберье справа и слева от грудины', 4 - основание мечевидного отростка; 5 - точка Боткина-Эрба; А - аортальный, М - митральный, Т - трехстворчатый клапаны; Р - клапан легочной артерии. |
 |
 |
Тоны сердца
Начинают аускультацию сердца с выявления основных и дополнительных тонов сердца.
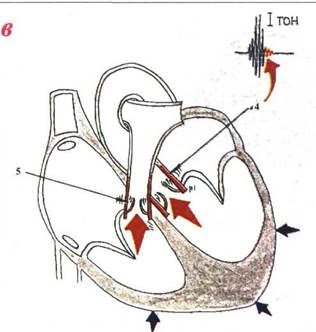
I (систолический) тонсердца возникает преимущественно в фазу изоволюметрического сокращения желудочков (рис.3.86а).
Врезультате быстрого и резкого повышения вну-трижелудочкового давления происходит колебание всей герметически замкнутой кардиогемической системы желудочков. С различной частотой колеблют-
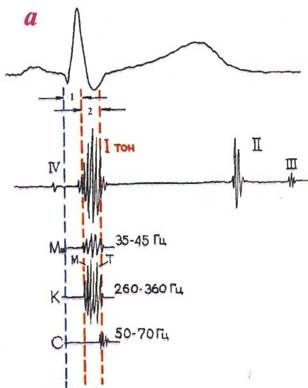
Рис.3.86. Механизм возникновения I тона сердца и его основные компоненты.
а - 1 тон; б - мышечный, клапанный компоненты; в - сосудистый компонент; 1 – фаза асинхронного сокращения желудочков; 2 - фаза изоволюметрического сокращения; 3 - колебания атриовентрикулярных клапанов; 4 и 5 - колебания начальных отделов магистральных сосудов; 6 - сокращение желудочков (мышечный компонент);
М — мышечный, К — клапанный, С — сосудистый компоненты I тона.
ся атриовентрикулярные клапаны, мышечная стенка, сосочковые мышцы, хорды, кровь.
Общепринятым является выделение трех компонентов I тона сердца: клапанного (рис.3.866,3), мышечного (резкий подъем давления в желудочке во время изоволюметрического сокращения рис.3.866,6) и сосудистого (колебания начальных отделов магистральных сосудов в самом начале изгнания крови — рис.3.86 в, 4и 5).
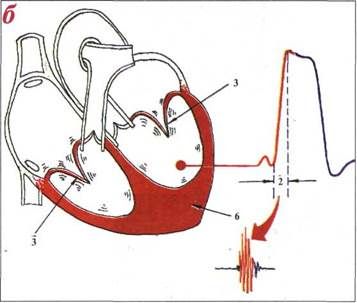
II (диастолический) тонсердца возникает в самом начале диастолы желудочков - в протодиасто-лический период (рис.3.87а,1), когда в связи с начавшимся расслаблением желудочков давление в них быстро падает и становится меньше давления в магистральных сосудах (аорте и легочной артерии). В результате поток крови в этих сосудах устремляется назад, клапаны захлопываются и в течение корот-
кого времени (около 0,05 сек) колеблются вместе со стенками аорты и легочной артерии. Эти короткие и быстро затухающие колебания и образуют II тон сердца.
Различают два компонента II тона: аортальный (рис.3.87б) и пульмональный (рис.3.87в), каждый из которых включает колебания самого клапана (К) и стенки магистрального сосуда (С) (см. рис.3.87б, в).
Запомните:
Аортальный компонент II тона почти всегда (в норме и патологии) предшествует пульмональному компоненту, так как аортальный клапан закрывается чуть раньше клапана легочной артерии.

Рис.3.87. Механизм возникновения II тона сердца (а) и аортальный (б) и пульмональный (в) его компоненты: 1 - протодиастолический период; А - аортальный компонент; Р -пульмональный компонент; К - колебания полулунных клапанов, С - колебания сосудистой стенки; I, II, III и IV - тоны сердца.
В клинической практике могут встречаться следующие изменения тонов сердца:
1)Изменение громкости основных тонов (I и II);
2) Расщепление (раздвоение) основных тонов;
3) Появление дополнительных тонов: III и IV то-
нов, тона открытия митрального клапана, дополни-
тельного систолического тона (щелчка) и так назы-
ваемого перикард-тона.
studopedia.ru
Границы сердца?
Петя канищев
Перкуссия - основной клинический метод определения границ сердца и сосудистого пучка, их размеров и положения. При перкуссии над областью сердца возникает тупой звук, так как сердце - мышечный орган. Но сердце с двух сторон окружено легкими и частично прикрыто ими, поэтому при перкуссии над этой частью возникает притупленный звук, то есть относительная тупость сердца, определение которой соответствует истинным размерам сердца.
Тупость, которая определяется при перкуссии над участком передней поверхности сердца, не прикрытого легкими, называется абсолютной тупостью сердца и образована правым желудочком.
Порядок проведения перкуссии сердца
Сначала определяют границы относительной тупости сердца, конфигурации сердца и измеряют его поперечный размер, затем - границы абсолютной тупости сердца, сосудистого пучка и его размеры.
Общие правила перкуссии сердца
(1) положение больного - сидя или стоя, у тяжелых больных - лежа;
(2) применяется посредственная пальце-пальцевая перкуссия;
(3) сила перкуторного удара при перкуссии границ относительной тупости - тихая, абсолютной тупости - тишайшая;
(4) перкутируют от ясного легочного звука до притупленного при определении границ относительной тупости, и от ясного легочного звука до тупого при определении границ абсолютной тупости;
(5) при получении изменения перкуторного звука границу отмечают по наружному (обращенному к легким) краю пальца-плессиметра;
(6) палец-плессиметр устанавливается параллельно искомым границам.
Определение границ относительной тупости сердца
Выделяют правую, верхнюю и левую границы сердца.
При определении относительной тупости сердца сначала определяют правую границу, предварительно определив нижнюю границу правого легкого по срединно-ключичной линии. Затем поднимаются на одно межреберье выше (IV) и перкутируют от средне-ключичной линии по направлению к сердцу до перехода ясного легочного звука в притупленный, при этом палец-плессиметр располагается вертикально. В норме правая граница находится по правому краю грудины или на 1 см кнаружи от него в 4-м межреберье.
Левая граница относительной тупости сердца определяется в том межреберье, где предварительно пальпируется верхушечный толчок. При этом палец-плессиметр располагают вертикально кнаружи от верхушечного толчка и перемещают кнутри. Если верхушечный толчок не пальпируется, перкуссию проводят в 5-м межреберье от передней подмышечной линии вправо. В норме граница относительной тупости сердца располагается в 5-м межреберье на 1-1,5 см кнутри от срединно-ключичной линии.
При определении верхней границы относительной тупости сердца перкуссия проводится слева от ключицы вниз между стернальной и парастернальной линиями, палец-плессиметр располагается параллельно искомой границе. В норме верхняя граница располагается на III ребре.
Определив границы относительной тупости сердца, измеряют его поперечный размер. Для этого линейкой измеряют растояние от крайних точек относительной тупости сердца до передней срединной линии. В норме расстояние от правой границы относительной тупости (4-е межреберье) до передней срединной линии равно 3-4 см, от левой (5-е межреб
Читайте также
![Определение границ сердца Определение границ сердца]() Определение границ сердца
Определение границ сердца- Определение гос границы
![Определение относительной влажности воздуха лабораторная работа Определение относительной влажности воздуха лабораторная работа]() Определение относительной влажности воздуха лабораторная работа
Определение относительной влажности воздуха лабораторная работа![Определение нижней границы желудка Определение нижней границы желудка]() Определение нижней границы желудка
Определение нижней границы желудка![Определение границ печени Определение границ печени]() Определение границ печени
Определение границ печени![Государственная граница определение Государственная граница определение]() Государственная граница определение
Государственная граница определение![Электрический ток определение Электрический ток определение]() Электрический ток определение
Электрический ток определение![Административное право определение Административное право определение]() Административное право определение
Административное право определение![Акт определение Акт определение]() Акт определение
Акт определение![Автомобиль определение Автомобиль определение]() Автомобиль определение
Автомобиль определение![3 Закон ньютона определение 3 Закон ньютона определение]() 3 Закон ньютона определение
3 Закон ньютона определение![Анкета определение Анкета определение]() Анкета определение
Анкета определение
 Определение границ сердца
Определение границ сердца Определение относительной влажности воздуха лабораторная работа
Определение относительной влажности воздуха лабораторная работа Определение нижней границы желудка
Определение нижней границы желудка Определение границ печени
Определение границ печени Государственная граница определение
Государственная граница определение Электрический ток определение
Электрический ток определение Административное право определение
Административное право определение Акт определение
Акт определение Автомобиль определение
Автомобиль определение 3 Закон ньютона определение
3 Закон ньютона определение Анкета определение
Анкета определение